Eficacia de la recomendación de un patrón de dieta mediterránea en preescolares con sobrepeso y obesidad
Introducción: Tras realizar algunas puntualizaciones −no suficientemente aclaradas en las guías de alimentación− hemos recurrido a la dieta mediterránea tradicional y hemos medido los valores antropométricos al comienzo y al finalizar el año del estudio en pacientes que hacían un cumplimiento razonablemente correcto de las guías, y aun así tenían sobrepeso y obesidad.
Pacientes y métodos: Se incluyeron niños de 2 a 8 años con sobrepeso y obesidad en un programa de educación nutricional denominado «Aprendiendo a comer del Mediterráneo». Para evaluar la calidad de la dieta, hemos utilizado el test Kidmed y para poder medir las nuevas propuestas hemos diseñado el test de la Dieta Mediterránea Tradicional.
Resultados: Se obtuvo una muestra de 92 pacientes (42 niñas y 50 niños). La edad media fue de 5,3 años. Tras un año de intervención dejaron de ser obesos el 75,7% y dejaron de tener sobrepeso el 74,3%. En conjunto, el percentil del IMC descendió 12,1 puntos. Se consiguió una mejoría en la calidad de la alimentación reflejada en una mejor puntuación de ambos índices. El test Kidmed no resultó apropiado para el control del sobrepeso.
Conclusiones: La aplicación de un patrón de dieta mediterránea tradicional en el ámbito familiar ha resultado muy efectiva en el control de niños con sobrepeso u obesidad. Consideramos que el cumplimiento del test de la Dieta Mediterránea Tradicional junto al programa nutricional «Aprendiendo a comer del Mediterráneo» han sido claves en los resultados.
Factores de mortalidad en niños con tosferina maligna
Introducción: La hiperleucocitosis y la hipertensión pulmonar son factores de riesgo de mortalidad en niños con tosferina maligna. Las opciones terapéuticas disponibles para estos casos graves no se encuentran bien establecidas.
Población y métodos: Se diseñó un estudio ambispectivo que incluía a niños diagnosticados de tosferina ingresados en una Unidad de Cuidados Intensivos Pediátricos (UCIP) de un hospital de tercer nivel en España entre enero de 2007 y octubre de 2015. Se compararon variables clínicas y demográficas entre el grupo de niños que sobrevivieron (grupo de supervivientes [GS]) y los que finalmente fallecieron (grupo exitus [EG]).
Resultados: Se identificaron un total de 31 pacientes. La mortalidad global fue del 19% (6/31 pacientes). Cinco niños fueron diagnosticados de hipertensión pulmonar. Cinco de seis niños que finalmente fallecieron precisaron canulación en oxigenación por membrana extracorpórea (ECMO). Ocho pacientes recibieron terapia mediante exanguinotransfusión (ET). La mediana de leucocitos antes de la realización de ET fue mayor (81.300 cél./μL) en EG que en GS (57.400 cél./μL), p= 0,05. Los pacientes que fallecieron tuvieron un mayor recuento pico de leucocitos totales, linfocitos, neutrófilos y niveles de proteína C reactiva (PCR) que los niños que sobrevivieron. Las variables que se identificaron como factores de riesgo de mortalidad fueron: una frecuencia cardiaca mayor de 170 lpm (OR 18; IC del 95%: 1,7-192,0), la presencia de neumonía (OR 16,5; IC del 95%: 1,7-165) y la presencia de hipertensión pulmonar (OR 179,6 [6,4-5.027]).
Conclusión: El uso de variables sencillas como la frecuencia cardiaca, el recuento total de leucocitos o los valores de PCR pueden servir para identificar de forma precoz a pacientes con riesgo de hipertensión pulmonar y tosferina maligna, de forma que procedimientos invasivos como la ET puedan utilizarse de una forma más precoz.
Cambios en tasas de infección asociada a catéter central y factores relacionados en una unidad neonatal con la implementación de toallas de clorhexidina
Introducción: Las infecciones del torrente sanguíneo asociadas a catéter central en neonatos aumentan la morbimortalidad. La clorhexidina es un antiséptico de amplio espectro que disminuye la colonización bacteriana cutánea y las tasas de infección asociada a catéter en neonatos. Comparamos las tasas de infección con limpieza con clorhexidina acuosa frente a las medidas de higiene convencional.
Metodología: Estudio experimental prospectivo no aleatorizado de los neonatos con dispositivo intravascular central de la unidad de cuidados intensivos e intermedios neonatales del Hospital General de Medellín. En el grupo experimental se implementó una toalla desechable impregnada con clorhexidina acuosa al 2%, sin retirar ni enjuagar el producto; el control recibió el baño tradicional. La limpieza se inició tras el primer día de vida y a frecuencia interdiaria independiente del peso o la edad gestacional. El estudio duró 6 meses; en los tres primeros se realizó el baño con clorhexidina y en los últimos los cuidados convencionales.
Resultados: Participaron 133 pacientes, 61 en el grupo experimental y 72 en el control. En la mediana del peso al nacer (1.960 y 1.927 g) no hubo diferencia significativa (p= 0,905) entre ambos. El grupo experimental con clorhexidina tenía más pacientes con ventilación mecánica (42,6 vs. 15,35%) con una diferencia significativa (p= 0,001). No hubo diferencia en las medianas del tiempo de estancia hospitalaria y permanencia del catéter (p= 0,189 y 0,246). La tasa de infección del torrente sanguíneo se redujo de 5,1 a 3,8 por 1.000 días de catéter (p= 1,0), siendo el germen más aislado Staphylococcus aureus meticilín-sensible.
En el análisis secundario, la intervención intraabdominal y los múltiples accesos vasculares centrales fueron predictores de infección asociada al catéter.
Conclusiones: La limpieza cutánea con clorhexidina acuosa al 2% es una medida que puede reducir la infección asociada a catéter. Fue segura en neonatos de más de 25 semanas y más de 650 g desde el segundo día de vida.
Incidencia de errores innatos del metabolismo y otros trastornos detectados en un programa de cribado metabólico neonatal ampliado de un grupo mexicano de hospitales
Introducción: La detección de errores innatos del metabolismo (EIM), endocrinopatías, hemoglobinopatías y otros trastornos por medio del cribado metabólico neonatal es una iniciativa de salud mundial que comenzó hasta el año 1973 en México. La incidencia nacional de este grupo de enfermedades es incierta debido a la falta de programas de cribado metabólico neonatal ampliado (CMNA), aunada a la carencia de publicaciones relacionadas. Para el presente manuscrito, la incidencia de EIM en el noreste de México se estima a partir de un programa de CMNA en hospitales privados del Grupo Christus Muguerza.
Material y métodos: El estudio fue retrospectivo e incluyó la revisión de resultados de 19.768 recién nacidos (RN), obtenidos de marzo de 2006 a febrero de 2017.
Resultados: El programa de CMNA detectó a 60 RN con algún EIM u otro trastorno y 104 fueron identificados como heterocigotos, presentando una incidencia de 30,4 y 52,7 por cada 10.000 RN, respectivamente. El diagnóstico más frecuente fue la deficiencia de glucosa-6-fosfato deshidrogenasa (G6PD); y en el caso de los heterocigotos, las hemoglobinopatías. La combinación de tecnologías en el cribado resultó en una especificidad del 99,95%, una sensibilidad cercana al 100% y un valor predictivo positivo del 86,96%.
Conclusiones: Los programas de CMNA ofrecen la posibilidad de detectar y confirmar un diagnóstico temprano para ofrecer un tratamiento específico, en combinación con un asesoramiento genético. Por otro lado, estos resultados proporcionan una estimación de la incidencia de los EIM, endocrinopatías, hemoglobinopatías y otros trastornos en un grupo de hospitales privados en México.
Donación de órganos en asistolia controlada tipo III de Maastricht en una unidad de cuidados intensivos pediátricos
Resumen
Actualmente la actividad de donación es insuficiente para suplir las necesidades de trasplante de órganos de nuestra población. Este desequilibrio entre la oferta y la demanda de órganos humanos para trasplante ha condicionado la puesta en marcha de programas hospitalarios de donación en asistolia (DA) controlada tipo III de Maastricht. Los pacientes evaluables como potenciales donantes en asistolia tipo III son aquellos en los que dado su mal pronóstico vital se decide la retirada del tratamiento de soporte vital (RTSV) y fallecen tras el cese irreversible de la circulación y la respiración en un plazo de tiempo inferior a dos horas después de su aplicación, en ausencia de contraindicación médica y de oposición expresa a la donación.
Aunque la principal fuente de obtención de órganos continúa siendo a partir de pacientes en muerte encefálica, la DA controlada ofrece otra posibilidad de obtener órganos (especialmente riñones) y tejidos. Ésta precisa de un equipo multidisciplinar y un proceso de donación técnicamente diferente, enmarcado siempre dentro de protocolos clínicos hospitalarios multidisciplinares vigentes avalados por la ONT y en nuestro caso la OCATT (Organització Catalana de Trasplantaments).
A continuación presentamos el caso clínico de una paciente ingresada en nuestra UCI pediátrica en la que se realizó una RTSV debido a su situación catastrófica, y que resultó donante de órganos en asistolia tipo III de Maastricht. En nuestro conocimiento es el primer caso de DA tipo III en una UCI pediátrica en Cataluña.
Opinión de padres de recién nacidos prematuros sobre la necesidad de un psicólogo en las unidades de neonatología
Introducción: El Plan Estratégico de Pediatría y Neonatología (PEPN) valora la figura del psicólogo clínico en la atención psicológica a familias y profesionales en las Unidades Neonatales de nivel III para facilitar la atención centrada en la familia. El objetivo de este trabajo es describir la opinión de los padres de recién nacidos prematuros o pretérmino (RNPT) ingresados sobre la necesidad de recibir atención psicológica periparto, así como de la satisfacción en la atención recibida durante el ingreso.
Método: Estudio observacional transversal mediante encuestas anónimas entregadas en la consulta de seguimiento al prematuro. Análisis descriptivo de variables sociodemográficas. Los resultados se analizaron de forma descriptiva utilizando STATAv14.
Resultados: Se analizaron 119 encuestas (88% respondidas por madres). El 77% fueron RNPT ≥33 semanas, el 20% pesaron <1.500 g y el 25% fueron gemelares. El 65% de los padres sintieron antes del nacimiento angustia y el 65% lo asoció a la prematuridad. Un 47% consideró positiva la ayuda de un psicólogo durante el ingreso, tanto más cuanto mayor era la prematuridad (p= 0,017). Un 8% consultó con un psicólogo privado tras el parto. Globalmente, la atención percibida durante el ingreso fue satisfactoria en un 91%.
Conclusiones: La condición de prematuridad es una situación de máxima vulnerabilidad somatopsíquica. Requiere un abordaje multidisciplinar para identificar situaciones de sufrimiento y alteraciones en el apego. La detección y atención precoz son prioritarias. El psicólogo clínico en Neonatología es percibido como necesario para atender una clínica altamente especializada. Se trata de una necesidad asistencial no cubierta en el momento actual.
Nivel asistencial por definir en hospitalización pediátrica
Introducción: En muchas plantas de hospitalización pediátrica se atienden pacientes que requieren más cuidados que los que se suponen para estas unidades. El objetivo de este trabajo es tratar de documentar esta situación y proponer mejoras asistenciales.
Material y métodos: Se han revisado los ingresos de 2012, 2014 y 2016 de un hospital secundario sin Cuidados Intensivos, buscando criterios de ingreso en Cuidados Intermedios que define la literatura. Se ha realizado una encuesta de opinión en la Sociedad Española de Pediatría Hospitalaria.
Resultados: Los pacientes que se adecúan a los criterios de Cuidados Intermedios suponen un 18,2% (2012), 20,8% (2014) y 19,8% (2016) del total de los ingresos pediátricos (médicos) del hospital secundario analizado.
Han participado 15 hospitales. La mayoría, el 80% (12), donde se incluyen todos los terciarios con UCIP, contestan que se atienden en planta pacientes con estas características.
Los hospitales con UCIP han trasladado desde su planta a intensivos el 1,22% de los ingresos; los hospitales sin UCIP, el 1,23% (p= 0,98); los hospitales secundarios sin UCIP, el 1,01%, y los hospitales comarcales, el 3% (p<0,001). Los hospitales en los que este problema no se percibe trasladan el 2,41%, frente a los que sí, el 1,12% (p<0,001).
Conclusiones: Existe conciencia de que se atienden pacientes con mayores requerimientos que los que se suponen en este nivel asistencial. Esto se hace con seguridad, pero convierte parte de nuestra asistencia en un nivel no bien definido entre la hospitalización habitual y los cuidados intensivos. Se deben establecer vías de colaboración para definir, regular y abordar esta situación.
Eritrodermia ictiosiforme congénita ampollosa: a propósito de un caso
Resumen
La eritrodermia ictiosiforme congénita ampollosa es una entidad poco frecuente, con herencia autosómica dominante, pero un 50% se presenta por mutaciones de novo; se caracteriza en su fase inicial por eritrodermia y aparición espontánea de ampollas. Posteriormente las ampollas disminuyen en frecuencia y aparece una descamación que compromete toda la superficie corporal. No suele haber afectación palmoplantar ni de las mucosas. Su tratamiento de primera línea son los retinoides sistémicos junto a los cuidados de la piel.
Reorganización del circuito asistencial en un Servicio de Urgencias: pequeños cambios, grandes beneficios
Objetivo: Valorar si un cambio de circuito de los pacientes con niveles IV-V de triaje reduce el tiempo de inicio para su asistencia.
Material y métodos: Estudio descriptivo observacional. El «plan de invierno» contempla la ampliación de la zona asistencial a un área anexa al Servicio de Urgencias. En 2017, se utilizó al detectarse un aumento de demora de los pacientes con nivel IV-V, redirigiéndolos tras el triaje según el motivo de consulta. En 2018 la apertura fue sistemática, dirigiendo a todos los pacientes con nivel IV-V al espacio anexo.
Resultados: En 2017 el 43,2% de pacientes nivel IV esperó <60 minutos y el 65,4% con nivel V <120 minutos, respecto al 49,7% y al 76,9% en 2018 (p <0,001). En 2017 hubo un 4,9% de pacientes triados y no visitados y un 9,3% esperaron más de tres horas, respecto al 3,7% y 5,8% en 2018 (p <0,001).
Conclusión: El cambio de circuito es efectivo disminuyendo la demora en los niveles IV y V.
Impacto de la maternidad adolescente en los resultados perinatales
Introducción: Este estudio tiene como objetivo evaluar la repercusión de la maternidad adolescente en el peso de los recién nacidos, y de forma secundaria en otros resultados perinatales.
Pacientes y métodos: Estudio descriptivo retrospectivo que compara los resultados perinatales de dos poblaciones de mujeres gestantes del Hospital Universitario de Fuenlabrada entre los años 2004 y 2016: un grupo de madres adolescentes (menores de 19 años al inicio de la gestación) y otro grupo control de gestantes con edades entre los 20 y 35 años al inicio de la gestación. Los datos del embarazo y del periodo neonatal inmediato se recogieron a partir de las historias clínicas informatizadas de madres/hijos.
Resultados: Se recogieron todos los partos de gestaciones adolescentes durante este periodo de tiempo (n= 377, 1,3% del total de gestaciones de nuestro hospital en dicho periodo) y se compararon con un grupo control de madres no adolescentes (n= 143). De forma significativa, las gestantes adolescentes fueron con mayor frecuencia extranjeras, tuvieron un peor control gestacional, y una menor proporción de partos instrumentalizados y cesáreas. No se encontraron diferencias significativas entre los dos grupos en cuanto a edad gestacional, peso al nacimiento, prematuridad, consumo de tóxicos durante la gestación, pH del cordón, tipo de lactancia, ingreso en la unidad neonatal, días de hospitalización ni morbilidad del recién nacido.
Conclusiones: No se aprecia en nuestro estudio un aumento del riesgo de resultados perinatales adversos en relación con el embarazo adolescente.
Los neonatos también tienen gripe
Introducción: Los niños son la población de mayor incidencia de gripe y la principal fuente de transmisión de la enfermedad. Sin embargo, hay pocos casos reportados y poca información sobre el manejo en la edad neonatal, población especialmente vulnerable. El objetivo de este estudio es describir los casos de gripe en neonatos ingresados en un hospital terciario, comparando el manejo con otros centros descritos en la literatura.
Material y métodos: Presentamos un estudio descriptivo, longitudinal y retrospectivo de casos de gripe neonatal entre 2009 y 2019 en una unidad nivel III en neonatología. Se han estudiado variables epidemiológicas, clínicas, diagnósticas, pronósticas y terapéuticas de interés.
Resultados: Se estudiaron un total de 13 casos. Se encontró ambiente epidémico familiar en el 61,5% de los pacientes. La infección respiratoria superior y las desaturaciones fueron los síntomas más prevalentes (69,2%). El virus más frecuentemente aislado fue el de la Gripe A tipo H1N1 (69,2%). El 61,5% se trataron con antibioterapia y dos (15,4%) recibieron tratamiento con oseltamivir. El 46,1% de los casos precisó ingreso en Unidad de Cuidados Intensivos Neonatales y soporte ventilatorio, pero no se registró ningún éxitus.
Conclusiones: La población neonatal es especialmente vulnerable a la gripe y sus complicaciones, requiriendo con frecuencia ingreso en las unidades de cuidados intensivos. Evitar el ambiente epidémico es un arma importante en la prevención. Dado que es una patología infrecuente en este grupo de edad, existe escasa evidencia sobre su adecuado manejo, por lo que consideramos necesarios más estudios para optimizar su tratamiento y soporte.
Traumatismo craneoencefálico. Experiencia tras la incorporación de un nuevo protocolo
Introducción: El traumatismo craneoencefálico (TCE) es un motivo de consulta muy frecuente en Urgencias Pediátricas, siendo una de las principales causas de morbimortalidad. En el año 2014 se instauró un protocolo de actuación, con el objetivo de reducir las exploraciones radiológicas sin afectar a la calidad de la atención. Los objetivos del estudio son: describir las características clínico-radiológicas de los pacientes con TCE atendidos tras introducir el nuevo protocolo, evaluar los cambios en el manejo que ha supuesto y valorar el cumplimiento del mismo.
Material y métodos: Estudio prospectivo-descriptivo-observacional realizado en un Servicio de Urgencias Pediátricas donde se incluyeron pacientes desde el nacimiento hasta los 14 años atendidos por TCE leve (Escala de Glasgow ≥14) durante un periodo de 2 años: octubre 2014-octubre 2016, dividiéndose los pacientes en dos grupos de edad. Se compararon los resultados con una muestra histórica de pacientes atendidos según las indicaciones del protocolo anterior, con el fin de comprobar el impacto del nuevo protocolo.
Resultados: Se incluyeron 1.438 pacientes: 490 menores de 2 años (34,1%) y 948 mayores de 2 años (65,9%). Se realizaron 85 radiografías craneales: 8% de los TCE menores de 2 años y 4,85% de los TCE mayores de 2 años, siendo indicadas según protocolo un 29%. Se realizaron 60 TAC: 1,84% de los TCE menores de 2 años y un 5,38% de los TCE mayores de 2 años; indicados la mayoría según el protocolo. Comparando con el periodo previo a la instauración de protocolo, el número de radiografías ha disminuido significativamente.
Conclusiones: Con el nuevo protocolo frente al TCE leve se ha logrado disminuir el número de radiografías. En aquellos con riesgo moderado de lesión intracraneal, la actitud debería ser mantener una observación clínica, y en caso de empeoramiento valorar la realización de una TAC como prueba de imagen.
Educación afectivo-sexual en adolescentes, una tarea de todos
El preocupante incremento de las infecciones de transmisión sexual (ITS) entre adolescentes en los últimos años, revela la necesidad de una autocrítica social que promueva la sensibilización y el abordaje conjunto de instituciones políticas, docentes, profesionales sanitarios y padres. La figura del pediatra de Atención Primaria como agente educador en salud afectivo-sexual podría ser clave en nuestro medio.
El diagnóstico precoz de las enfermedades metabólicas congénitas, fundamental para evitar complicaciones
Con motivo del Día Mundial de las Enfermedades Raras, que se celebró el pasado 29 de febrero, los pacientes subrayan que uno de los principales problemas a los que se enfrentan es el retraso en el diagnóstico. Esta demora diagnóstica priva a los pacientes de intervenciones terapéuticas, lo que conlleva, en un 30% de los casos, un agravamiento de la enfermedad.
Eficacia y seguridad del suero salino isotónico como sueroterapia de mantenimiento tras cirugía general en pacientes pediátricos
Objetivo: Comparar el riesgo de hiponatremia usando solución salina hipotónica (HT) frente a solución isotónica (IT) y sus efectos adversos.
Metodología: Ensayo clínico aleatorizado, abierto, no ciego, realizado, tras la firma del consentimiento informado, en pacientes ingresados en unidades de cuidados intensivos pediátricos tras una cirugía electiva, de 6 meses a 14 años de edad, con un peso >6 kg y natremia al ingreso de 130-150 mEq/L, que se mantuvieron a dieta con sueroterapia i.v. Fueron excluidos los pacientes con anomalías de secreción de hormona antidiurética. Se determinaron los niveles de natremia, calcemia, potasemia y cloremia al ingreso y al cabo de 8, 24 y 48 horas. Se evaluó a los pacientes con normonatremia (135-145 mEq/L).
Resultados: Un total de 60 pacientes recibieron suero HT (glucosalino 1/3: 51 mEq/L de sodio) y 70 suero IT (glucosalino 5/0,9%: 154 mEq/L de sodio). La incidencia de hiponatremia (sodio <135 mEq/L) a las 8 horas en el grupo HT fue del 38,9%, y en el IT del 4,6% (p <0,001) (Odds ratio [OR]= 13,15; intervalo de confianza [IC] del 95%: 3,65-47,3), y a las 24 horas del 43% en el grupo HT y del 11% en el IT (p= 0,021) (OR= 6,15; IC del 95%: 1,43-26,39). Encontramos 3 casos de hipernatremia a las 8 y 24 horas, todos en el grupo IT (7%), sin diferencias significativas (p= 0,2) ni variaciones en la incidencia de acidosis hiperclorémica. Los valores medios de potasemia y calcemia fueron normales
Conclusiones: El suero IT en el postoperatorio de una cirugía general protege frente a la hiponatremia, sobre todo en las primeras 24 horas, sin riesgo significativo de presentar hipernatremia ni acidosis hiperclorémica. Se podrían utilizar soluciones comercializadas estándares sin suplementos de potasio y calcio en el postoperatorio de corta estancia, si las cifras son normales al ingreso.
Encuesta sobre conocimientos adquiridos en familias de recién nacidos con rasgo falciforme tras recibir educación sanitaria
Introducción: Los individuos portadores de rasgo falciforme (PRF) son personas sanas, asintomáticas. Esta afección implica la posibilidad de tener hijos con enfermedad de células falciformes y una serie de riesgos que deben conocerse.
Objetivo: Conocer el impacto educacional obtenido tras una primera consulta informativa sobre PRF.
Material y métodos: Estudio descriptivo transversal a través de encuestas telefónicas realizadas a los padres de hijos PRF que acudieron entre los meses de diciembre de 2014 a mayo de 2015 a la consulta tras un resultado positivo en las pruebas metabólicas para la anemia falcifome.
Resultados: De los 106 pacientes PRF sólo el 52,8% (56 personas) realizó la encuesta. Alrededor del 80% entendió la condición genética del rasgo falciforme y la posibilidad de tener hijos enfermos. El 55,4% entendió que la alteración en la hemoglobina era la responsable del rasgo falciforme, y 21 encuestados creían que el hemograma presentaba alteraciones secundarias al rasgo falciforme; el 48,2% había consultado con su pediatra tras el diagnóstico de PRF, mientras que el 44,6% de los encuestados no habían consultado o no se sentían satisfechos; el 76,8% entendió la importancia de informar de ser PRF en caso de una operación cardiaca; el 60,7% acudiría a un oftalmólogo en caso de traumatismo ocular con hemorragia; el 62% consideraba que había sido descartado cualquier otro tipo de anemia. Hasta 13 familias creían que ser PRF conllevaba un riesgo de desarrollar la enfermedad de células falciformes.
Conclusiones: Los resultados detectan llamativas deficiencias en la asimilación de la información por parte de las familias. Se impone la necesidad de mejorar el sistema de información, creando en primer lugar un grupo de trabajo que investigue las posibles causas.
Incidencia y factores de riesgo del dolor durante la lactancia: estudio prospectivo en una consulta de pediatría en atención primaria
Introducción: El dolor durante el amamantamiento destaca entre las principales causas de destete precoz; sin embargo, los estudios acerca de su etiopatogenia son escasos. El objetivo de este trabajo fue analizar la incidencia de dolor durante la lactancia y los factores de riesgo implicados en su aparición.
Pacientes y métodos: Se realizó un estudio observacional longitudinal prospectivo, en el que se incluyeron 63 díadas madre-hijo. Se evaluó la incidencia e intensidad del dolor (Escala Visual Analógica [EVA]) y se valoró de forma sistemática la técnica de lactancia y la presencia de anquiloglosia en el lactante, entre otros factores de riesgo potencialmente implicados en el dolor. También se realizó un análisis microbiológico de la leche materna.
Resultados: Un 65% de las madres lactantes refirió dolor (EVA ≥3) durante más de 1 semana y, entre ellas, el 29% más de 2 meses. La técnica de lactancia y la anquiloglosia no se relacionaron con un mayor riesgo de aparición de dolor. En cambio, un cultivo de leche materna positivo se asoció con un riesgo muy significativo de dolor (p <0,0001). Se aislaron las mismas especies en las muestras de mujeres con dolor y sin dolor (Staphylococcus epidermidis, S. aureus, estreptocos del grupo viridans, Rothia mucilaginosa y Corynebacterium spp.), pero con una concentración significativamente mayor en el primer grupo. No se aisló Candida spp. en ninguna muestra.
Conclusiones: El análisis microbiológico de la leche materna puede ser un aspecto clave para un abordaje del dolor adecuado y efectivo durante la lactancia.
Políticas públicas para reducir el consumo de bebidas azucaradas en niños y adolescentes / Pasar al menos 2 horas a la semana en contacto con la naturaleza se asocia con un mejor estado de salud y un mayor bienestar
Cada vez hay más datos de estudios epidemiológicos que sugieren que, a mayor contacto con la naturaleza (parques, bosques o playas), mejor es el estado de salud y el bienestar, al menos en poblaciones favorecidas, mayoritariamente urbanas. Vivir en una zona urbana más verde se asocia con una menor probabilidad de padecer enfermedad cardiovascular, obesidad, diabetes mellitus y enfermedad mental, entre otras afecciones, en población adulta, y con un menor riesgo de sufrir obesidad y miopía en niños. La mayoría de datos se obtienen de forma indirecta, a través del conocimiento de su lugar de residencia, pero no se correlaciona necesariamente con la cantidad de contacto «directo», es decir, el tiempo que realmente se pasa en ambientes naturales.
En este estudio los autores han diseñado un modelo para medir el tiempo real de contacto con un ambiente natural por semana y correlacionarlo con variables de salud bien conocidas. Como se trataba de una muestra nacional representativa, les permitió estratificar por variables socioeconómicas que podían condicionar los resultados. El estudio se realizó en Reino Unido y comprendía una muestra de 4.000 personas por semana, procedentes de las encuestas de los años 2014-2016 del programa «Monitor of Engagement with the Natural Environment» (MENE). La muestra final evaluada estaba constituida por 20.654 adultos. Tanto la valoración del estado de salud como del bienestar se realizaron mediante autodeclaración. La duración del contacto con el medio natural se obtuvo multiplicando el número de visitas semanales por la duración de una de las visitas escogidas aleatoriamente en esa semana. Con estos datos la duración se estratificó en 7 categorías (entre 0 y ≥300 min).
Los autores encontraron una asociación significativa entre los sujetos que señalaron que su estado de salud era bueno y el bienestar elevado con haber estado en contacto con la naturaleza ≥60 minutos/semana; esta significación se mantuvo después de corregir por las variables socioeconómicas sólo para el grupo que estuvo al aire libre ≥120 minutos/semana, sin encontrar una mejoría mayor con duraciones más prolongadas.
Por debajo de 120 minutos de visita semanal a ambientes naturales no se encontró ninguna diferencia al comparar con el grupo que no tenía ningún contacto, como si 120 minutos fuera un umbral a partir del cual se obtienen beneficios para la salud.
Entre las posibles explicaciones que los autores encuentran puede estar el hecho de que permanecer más tiempo en contacto con la naturaleza sea un marcador indirecto de actividad física. Señalan también que no importa el modo en que se llegue al umbral de 120 minutos para conseguir el beneficio (p. ej., largos paseos 1 o 2 veces a la semana frente a paseos diarios de corta duración).
Es cierto que el estudio tiene limitaciones, incluida la falta de evaluación de la «calidad» de la exposición; sin embargo, los hallazgos van en la línea de lo obtenido en los estudios epidemiológicos en que se estimaba de una forma indirecta las salidas al aire libre. Los autores sugieren en sus conclusiones que pasar ≥120 minutos a la semana en ambientes naturales puede representar un «umbral» importante para la salud y el bienestar en la población adulta inglesa.
A veces nos cuesta aceptar lo que parece de sentido común: vivir más en contacto con la naturaleza nos hace estar más sanos y sentirnos mejor. En una época en que parece que todo debe ser mensurable para ser creído y, por tanto, aceptado, sean bienvenidos estudios como el comentado para reforzar las ideas que proporcionan el sentido común y la observación. Como en muchas otras estrategias encaminadas a hacer que la población siga unos hábitos de vida saludables, la pregunta es cómo se lo transmitimos a los ciudadanos y, especialmente, cómo hacemos que nuestros niños y nuestros jóvenes aprecien que vivir más en contacto con la naturaleza no sólo consigue que se encuentren mejor hoy, sino que también tengan una vida más saludable y, ¿por qué no?, quizá más feliz.
Clínica Universidad de Navarra. Madrid
Localización intracraneal de una sonda nasogástrica en un pretérmino extremo
La colocación de sondas nasogástricas (SNG) es habitual en unidades de cuidados intensivos. La localización intracraneal de las mismas es excepcional en pacientes sin un trauma craneal previo. Se presenta el caso de un prematuro extremo de 25 semanas de gestación y 650 g de peso, que tras colocación de una SNG presenta un sangrado inmediato y el hundimiento de la fontanela anterior, sin otros síntomas. Se comprueba su localización intracraneal mediante ecografía de cráneo urgente y radiografía lateral de cráneo. El servicio de neurocirugía retira la sonda bajo control ecográfico sin incidencias. El paciente recibe antibioterapia empírica. La resonancia magnética craneal muestra un defecto en la lámina cribosa de 3 mm, relleno de líquido cefalorraquídeo compatible con meningocele. Es recomendable la comprobación mediante radiografía de la correcta colocación de la SNG, de especial relevancia si existe sangrado, antes de administrar medicación y/o alimentación. Es importante descartar defectos en la lámina cribosa que comprometan el manejo del paciente.
Oligosacáridos de la leche materna: evidencia de su funcionalidad en lactantes
La leche humana es un fluido muy complejo que contiene numerosos compuestos bioactivos. Entre ellos, incluye concentraciones muy elevadas de oligosacáridos (human milk oligosaccharides [HMO]), que agrupan más de un centenar de azúcares complejos. Se presenta una revisión extensa de la composición y las funciones de los HMO, destacando la influencia del genotipo materno FUT2 (fucosiltransferasa 2) en el tipo y la concentración, esta última muy superior en mujeres secretoras FUT. Los HMO no son digeribles en el intestino del lactante, por lo que proporcionan un sustrato para el desarrollo de una microbiota intestinal rica, fundamentalmente en bifidobacterias. Además, como algunos de estos HMO comparten secuencias estructurales con receptores para patógenos intestinales, actúan como señuelo bloqueando estos receptores e impidiendo su adhesión y proliferación. Los beneficios que aporta el consumo de dichos HMO se consideran únicos; por ello, la síntesis de HMO estructuralmente idénticos a los encontrados en la leche materna, con una funcionalidad similar demostrada en diversos estudios clínicos, abre una línea de investigación sumamente interesante en el campo de la nutrición infantil. Se analizan los primeros estudios clínicos realizados con HMO, aunque se considera que es necesario llevar a cabo nuevos ensayos de intervención clínica en lactantes para confirmar dichos efectos sobre el sistema inmunitario y la reducción de la frecuencia de infecciones del tracto respiratorio y gastrointestinal.
Prescripción de antibióticos para niños en los servicios de urgencias de Estados Unidos (2009-2014) / Toxicidad del cannabis en pediatría
- Es predecible la etiología más frecuente de cada infección si se tienen en cuenta su localización y la edad del paciente.
- Las infecciones respiratorias altas son las que más prescripción antibiótica generan, y en muchos casos erróneamente, ya que la etiología viral es la más frecuente, sobre todo en la edad pediátrica.
- Conviene ajustar la dosis y los días de tratamiento de los antibióticos. En los niños también hay que tener en cuenta que la correcta cumplimentación de los fármacos estará muy determinada por el sabor y la facilidad de su administración.
- Hay que hacer frente a la presión soportada por los médicos al exigir la prescripción de antibióticos, tanto por parte de los padres como por el volumen asistencial al que hacen frente.
- Se ha observado que la disminución del uso de antibióticos de una manera juiciosa no aumenta la frecuencia de complicaciones.
- Los niños no son «adultos pequeños»: a la hora de prescribir tratamientos, en concreto antibióticos, las indicaciones son diferentes.
- Una elevada proporción de antibióticos administrados a niños y adolescentes se prescriben en los servicios de urgencias, ámbito asistencial en el que hay que poner especial atención.
- Todos los profesionales (pediatras o no) que atienden a niños y adolescentes deben conocer las guías de consenso para el tratamiento de enfermedades infecciosas.
- Hay que fomentar el uso apropiado de antibióticos para maximizar el impacto terapéutico y minimizar la toxicidad, el desarrollo de resistencias y los costes.
Cicatrización de una lesión adenopática submaxilar por micobacteria no tuberculosa
Hiperfrecuentación en un servicio de urgencias pediátricas de un hospital general universitario
Protocolo de actuación en atención primaria en la enfermedad inflamatoria intestinal en la edad pediátrica
Escoliosis idiopática en adolescentes / Disciplina eficaz para criar niños sanos
¿Son útiles las bebidas vegetales en el manejo nutricional de los errores innatos del metabolismo de las proteínas?
El objetivo del estudio es comprobar la idoneidad de las bebidas vegetales (BV) en el manejo nutricional de los errores innatos del metabolismo intermediario de las proteínas (EIMP). Para ello, se revisa la composición de 172 BV comercializadas en España (54 de soja, 24 de arroz, 22 de almendras, 31 de avena, 6 de coco, 8 horchata de chufas, 12 de otros tipos y 15 mixtas). Las BV no son útiles como alimentos hipoproteicos en el tratamiento nutricional de los EIMP a pesar de su escaso contenido proteico debido a su elevado contenido en azúcares libres, insuficiente cantidad de lípidos y ácidos grasos esenciales, y no estar suplementadas en minerales y vitaminas. Una alternativa razonable son módulos alimentarios con mayor cantidad de lípidos (cantidades adecuadas de ácidos linoleico, linolénico, docosahexaenoico y araquidónico), suficiente cantidad de hidratos de carbono (pero con escaso contenido en azúcares libres), así como vitaminas liposolubles e hidrosolubles y minerales.
Estudio piloto de seguridad y eficacia descongestiva del ácido hialurónico al 0,2%
Valoración subjetiva de los padres en el manejo de las bronquiolitis
Programa de transición de nefrología pediátrica a la medicina del adulto: «Conduce tu salud»
Más del 90% de los pediatras recomiendan papillas de cereales
- Entre las principales razones para recomendarlas se encuentran que: favorecen el desarrollo y crecimiento, que se presentan como un buen primer alimento semisólido y no lácteo, y que aportan energía al bebé.
- Los datos son resultado del «I Estudio sobre hábitos de consumo de cereales infantiles en España» realizado por cereales Blevit para conocer la opinión de los pediatras y los hábitos de consumo sobre las papillas de cereales infantiles.
- El estudio también pone de relieve que los cereales son la primera opción para aquellas madres con bebés de más de 6 meses.
Derivaciones para la realización de ecografías en pediatría de atención primaria: utilidad de una guía de indicaciones clínicas
Manejo de la pancreatitis aguda grave en niños. Serie de 3 casos
Meningitis y responsabilidad profesional médica en pediatría: ¿en qué podemos mejorar?
La vacuna oral contra el rotavirus neonatal (RV3-BB) / La estigmatización de la obesidad en niños y adolescentes
Human neonatal rotavirus vaccine (RV3-BB) to target rotavirus from birth
Este ensayo aleatorizado, doble ciego y controlado con placebo, incluyó a 1.649 participantes, y se llevó a cabo entre enero de 2013 y julio de 2016 en centros de atención primaria y hospitales en Indonesia. A las mujeres embarazadas se les facilitaba el consentimiento informado por escrito. El consentimiento informado escrito final se obtenía de los padres, después de nacer el niño, y antes de que se confirmara la elegibilidad para la participación del lactante en el ensayo.
Los lactantes eran elegibles si estaban sanos, habían nacido a término, tenían 0-5 días de edad y un peso al nacer entre 2,5 y 4 kg. Se les asignaba de forma aleatoria, en una ratio 1:1:1, a uno de los tres grupos siguientes: a) grupo de vacuna con administración en periodo neonatal; b) grupo de vacuna con calendario de lactante, y c) grupo placebo.
Los participantes recibían 4 dosis orales de 1 mL de vacuna o placebo según el grupo de ensayo asignado, con dosis a los 0-5 días de vida (dosis 1), 8-10 semanas (dosis 2), 14-16 semanas (dosis 3) y 18-20 semanas (dosis 4). Cada uno de los dos grupos de vacuna recibía 3 dosis de RV3-BB y 1 dosis de placebo. En el grupo de periodo neonatal, las 3 primeras dosis eran RV3-BB y la cuarta de placebo, y en el grupo de calendario de lactante la primera dosis era placebo y las 3 siguientes RV3-BB.
Se efectuó un seguimiento de los participantes por contacto telefónico semanalmente y se establecieron visitas mensuales hasta los 18 meses. Si aparecía sangre en las heces, se realizaba una ecografía abdominal para descartar una invaginación intestinal. La respuesta a la vacuna se constataba según la respuesta inmune en suero (título de anticuerpos 3 veces mayor que el valor basal, 28 días tras la administración de la vacuna) o sembrado de RV3-BB en las heces.
Cuando se administraban 3 dosis de RV3-BB acorde con el calendario neonatal, la eficacia de la vacuna contra la GE grave por rotavirus era del 75% (intervalo de confianza [IC] del 95%: 44-91; p <0,001) a los 18 meses de edad, y del 94% (IC del 95%: 56-99; p= 0,006) a los 12 meses de edad. La eficacia de la vacuna contra la GE aguda por rotavirus de cualquier intensidad en el grupo de calendario neonatal era del 63% (IC del 95%: 37-81; p <0,001) a los 18 meses de edad. En el grupo de calendario del lactante, la eficacia de la vacuna era del 51% (IC del 95%: 7-76; p= 0,03) a los 18 meses de edad y del 77% (IC del 95%: 31-92; p= 0,0008) a los 12 meses de edad. La eficacia de la vacuna frente a la GE por rotavirus de cualquier intensidad si RV3-BB se administraba acorde con el calendario de lactante era del 45% (IC del 95%: 12-69; p= 0,01) a los 18 meses de edad. El tiempo transcurrido desde el momento de la aleatorización hasta el primer episodio de diarrea grave por rotavirus era significativamente más largo en los participantes que recibieron RV3-BB que en los que recibieron placebo. Se detectó G3P rotavirus en las heces de 46 de los 49 participantes que presentaron una diarrea grave por rotavirus. Después de los 18 meses de edad, el 5,6% de los participantes en el grupo placebo sufrió una GE grave por rotavirus, el 1,4% del grupo de calendario de vacuna neonatal y el 7% del grupo de calendario de vacuna de lactantes. Esto demuestra una eficacia de la vacuna del 75% en el grupo del calendario, del 51% en el de lactantes y de un 63% en ambos grupos combinados.
Este estudio muestra que la RV3-BB proporciona protección contra la diarrea grave por rotavirus. Cuando se administra acorde con un calendario neonatal, la vacuna RV3-BB tiene una eficacia del 94% a los 12 meses de edad y del 75% a los 18 meses, hallazgos que apoyan la administración de RV3-BB en el periodo neonatal inmediato.
Es interesante constatar que, pese a los grandes avances obtenidos con las nuevas vacunas, se trabaja con intensidad para mejorar la cobertura vacunal, en especial en las poblaciones o en las situaciones más desfavorecidas. Este estudio es una buena muestra de esa línea de trabajo.
Centro de Salud María Montessori. Leganés (Madrid)
Los pediatras de AP, clave en la detección, orientación y tratamiento de los trastornos psiquiátricos infantiles
- Durante la celebración de su 15º Curso de Actualización, la Asociación Española de Pediatría de Atención Primaria (AEPap) debate sobre temas como el uso de psicofármacos en niños y los protocolos para la correcta atención de niños adoptados e inmigrantes
- Los trastornos psiquiátricos más frecuentes en niños son la hiperactividad (TDHA), los trastornos de ansiedad y la depresión. Y en la adolescencia, los trastorno de ansiedad, depresivos y los trastornos de la conducta alimentaria
- En España no hay sobreconsumo de psicofármacos, aunque ha aumentado su prescripción, probablemente por el mejor diagnóstico del TDAH
- El curso ha destacado la importancia del papel de los pediatras para la correcta integración escolar y social de los niños adoptados e inmigrantes
- Un 80% de los niños adoptados ha vivido, durante al menos dos años, en residencias de acogida u orfanatos con las repercusiones para su salud que esto puede conllevar
- La preadolescencia o adolescencia pueden remover los recuerdos más dolorosos del adolescente que ha sufrido carencias, en especial si se han prolongado durante largo tiempo
Agenesia del cuerpo calloso como forma de presentación de un síndrome de deleción y duplicación invertida del brazo corto del cromosoma 8
La donación en asistolia controlada (tipo III de Maastricht) en pediatría
La dieta de niños y adolescentes españoles suspende en calcio y vitamina D, según el estudio ENALIA
Dolor en la fosa iliaca derecha: ¿apendicitis?... No, «Ascaris lumbricoides»
El dolor abdominal es un cuadro de consulta muy frecuente en la edad pediátrica, tanto en atención primaria como en atención especializada, e incluye los servicios de urgencias. En los casos en que el dolor se focaliza en la fosa iliaca derecha, el primer diagnóstico que hay que descartar es la apendicitis aguda. Además, destacamos la importancia de la ecografía para el diagnóstico de dolor abdominal. Presentamos un caso de dolor abdominal localizado en la fosa iliaca derecha en el que, tras descartar una apendicitis aguda mediante ecografía, se descubrió una infestación por Ascaris lumbricoides, entidad de dolor abdominal infrecuente en nuestro medio.
Morbimortalidad en recién nacidos con una edad gestacional igual o inferior a 26 semanas: estudio de los límites de viabilidad en nuestro medio
Introducción: La toma de decisiones acerca de los cuidados perinatales en fetos y recién nacidos (RN) al límite de la viabilidad continúa siendo un problema clínico y ético de la máxima envergadura para obstetras y neonatólogos. La inclusión de los padres en el proceso de toma de decisiones exige que la información proporcionada esté basada en los mejores datos disponibles. El objetivo de nuestro estudio fue conocer las tasas específicas de supervivencia al alta y de supervivencia sin morbilidad mayor, por edad gestacional (EG), en RN ≤26 semanas.
Pacientes y métodos: Durante el periodo 2004-2010 se recogieron datos de todos los RN vivos (RNV) intramuros, de ≤26 semanas de EG. Se estudiaron los datos demográficos, de intervenciones y los resultados en morbimortalidad específica por EG.
Resultados: Se incluyeron 137 RNV con una EG ≤26 semanas, de los que 8 fallecieron en la sala de partos. Entre los 129 ingresados en la unidad de cuidados intensivos neonatales, la supervivencia se incrementó progresivamente en función de la EG desde el 30,4% a las 24 semanas hasta el 64,7% a las 26 semanas. Asimismo, la supervivencia sin morbilidad mayor se incrementó desde el 4,3 al 25,9% en dichas EG. La mediana (rango intercuartílico) de la estancia hospitalaria en los supervivientes fue de 90 (76,5-113) días, y en los que fallecieron de 8 (3-21,5) días.
Conclusiones: La supervivencia y la supervivencia sin morbilidad mayor aumentan significativamente con la EG en RN al límite de la viabilidad. Estos resultados, específicos por EG, aportan una información relevante para la toma de decisiones asistenciales e indican el potencial impacto en la gestión de recursos sanitarios.
El abordaje de las manifestaciones extra-articulares en la artritis juvenil es determinante para el pronóstico de estos pacientes
2. McCann LJ, Woo P. Biologic therapies in juvenile idiopathic arthritis: Why and for whom? Acta Reum. Port. 2007;32:15-26.
3. Sociedad Española de Reumatología (SER): ¿Qué es la artritis idiopática juvenil? http://www.ser.es/wp-content/uploads/2015/09/artritis_idiopatica_juvenil.pdf
4. Carvounis PE, Herman DC, Cha S, Burke JP. Incidence and outcomes of uveitis in juvenile rheumatoid arthritis, a synthesis of the literature. Graefes Arch Clin Exp Ophthalmol. 2006;244: 281-90.
Deshidratación hipernatrémica asociada a la alimentación con lactancia materna en el periodo neonatal
Estudio sobre la técnica de sedación profunda administrada para la realización de estudios de resonancia magnética: ampliando la cartera de servicios pediátrica en un hospital secundario
Consecuencias inesperadas de las iniciativas actuales de lactancia materna / Incidencia de las medicinas alternativas y complementarias en las tasas de vacunación de la gripe en niños estadounidenses
Los efectos adversos de las vacunas están claramente sobrepasados por sus beneficios. Pero, debido a la baja incidencia de estas enfermedades prevenibles gracias a las vacunas, la población puede tener una percepción errónea de que su riesgo es bajo, lo que provoca una participación relativamente baja en el programa de vacunación.
La vacuna de la gripe se recomienda para toda la población mayor de 6 meses, administrada anualmente. En los niños la vacuna es segura, y aunque su efectividad varía cada año, es inmunológicamente eficaz. Sin embargo, la vacunación de la gripe en niños estadounidenses es subóptima y sustancialmente más baja que la de otras vacunas.
El uso de las MAC en los niños no es raro. La estimación nacional de 2007 muestra que casi un 12% de los niños en Estados Unidos ha usado algún tipo de MAC en los últimos 12 meses. Este hecho es más común entre adolescentes, blancos no hispanos, con un alto nivel de educación de sus padres, una situación económica estable y un seguro de salud privado. La literatura disponible sugiere que es menos probable que se vacunen los niños que usan MAC, aunque no se ha estudiado cómo afecta esto a la vacuna de la gripe. El presente estudio examina la asociación de MAC con la vacuna de gripe en una muestra representativa de niños de Estados Unidos.
Se usaron los datos recogidos desde 2012 por el National Health Interview Survey (NHIS), acerca de la salud de la población no institucionalizada de Estados Unidos a través de entrevistas (contestadas por los padres) sobre unos 10.000 niños entre 4 y 17 años. Se estableció como variable dependiente si se habían puesto la vacuna de la gripe en el último año, y como variable independiente si habían utilizado alguna vez, por razones de salud, alguno de los 37 tipos de MAC en los últimos 12 meses. La prevalencia de haber usado alguna vez MAC variaba entre el 0,01 y el 6,4%, excepto el uso de multivitaminas/multiminerales (62,3%).
Los 37 tipos de MAC se agruparon en 4 categorías:
1. Sistemas de medicina alternativa (SMA; p. ej., acupuntura) (3,8%).
2. Terapias de base biológica (TBB; p. ej., suplementos dietéticos) (7,6%).
3. Terapias basadas en el cuerpo y manipulativas (TBCM; p. ej., manipulación quiropráctica) (7,3%).
4. Tratamiento mente-cuerpo (TMC; p. ej., yoga) (5,3%).
El 43% de los niños recibió la vacuna antigripal en los 12 meses previos. Se ponían menos vacunas los sujetos que habían utilizado alguna vez SMA o TBCM, y la tasa más alta de vacunados se observó entre los que habían usado multivitaminas/multiminerales. No había ninguna asociación significativa entre los que habían utilizado alguna vez TBB o TMC. Las tasas de vacunación eran menores en los casos siguientes: niños blancos no hispanos (menor por cada año de edad cumplido), los que no habían efectuado recientemente una revisión del niño sano, los que no tenían una enfermedad crónica grave, los que carecían de seguro médico y los que habían realizado menos visitas médicas recientemente.
Discusión
Aunque las MAC se usan mayoritariamente junto con la medicina convencional, el presente estudio provee una clara evidencia de que los niños de Estados Unidos que alguna vez han usado algún subtipo de TAM o TBCM tenían menores tasas de vacunación contra la gripe. Estos tipos de MAC requieren un contacto con los profesionales que las practican (a diferencia de los suplementos de hierbas, las dietas alternativas o el yoga), críticos respecto a las vacunas, en contra de ellas o que aconsejan calendarios vacunales distintos al recomendado por el gobierno federal.
Varias covariables estaban significativamente asociadas, entre ellas acudir con más frecuencia al pediatra, ser de menor edad o padecer asma. Generalmente, la educación parental más alta se asocia a una mayor tasa de vacunación gripal en niños, aunque en este estudio se encontró una asociación inversa.
La limitación fundamental de este estudio es que se excluyó a los menores de 4 años, el grupo de edad con mayor riesgo de desarrollar complicaciones asociadas a la gripe.
Lo que aporta este trabajo:
Es cada vez mayor el número de personas que usan terapias complementarias y alternativas, algunas veces frente a tratamientos o recomendaciones de la medicina convencional. En este estudio se pone de manifiesto que utilizar alguna de estas terapias (en especial las suministradas por otras personas) se asocia a tasas de vacunación de la gripe en niños inferiores a las del resto de la población. Hoy día la pregunta sobre las terapias alternativas y complementarias debería formar parte de la anamnesis en cualquier consulta médica y explicar que su empleo no debe contradecir datos evidentes como, por ejemplo, la eficacia de la vacunación de la gripe.
Comunicación científica (XXXVII). Cómo hacer una estrategia social media para pediatras (IV). Técnicas de «social customer relationship management» en redes sociales
Se explican las características de un customer relationship management (CRM) aplicado al mundo de la salud, en especial al de la pediatría, en un entorno online, lo que se denomina social CRM. Se exponen sus beneficios e inconvenientes, y se describen algunas tácticas que los pediatras están siguiendo para gestionar las comunidades de pacientes online, actuales y potenciales, que se generan en torno a sus cuentas profesionales en los medios sociales o redes sociales, explorando así la gestión online de la relación antes y después de la cita médico-paciente.
Enterobacterias productoras de carbapenemasas en un hospital pediátrico
Aspectos prácticos de la extracción, conservación y administración de leche materna en el hogar
El amamantamiento proporciona leche materna no deteriorada al lactante en condiciones naturales. Cuando es necesaria la administración de leche materna extraída, hay riesgo de contaminación y deterioro de la leche. La extracción cuidadosa, el mantenimiento de la cadena de frío en la conservación y el transporte y la manipulación adecuada son esenciales para no alterar sus propiedades.
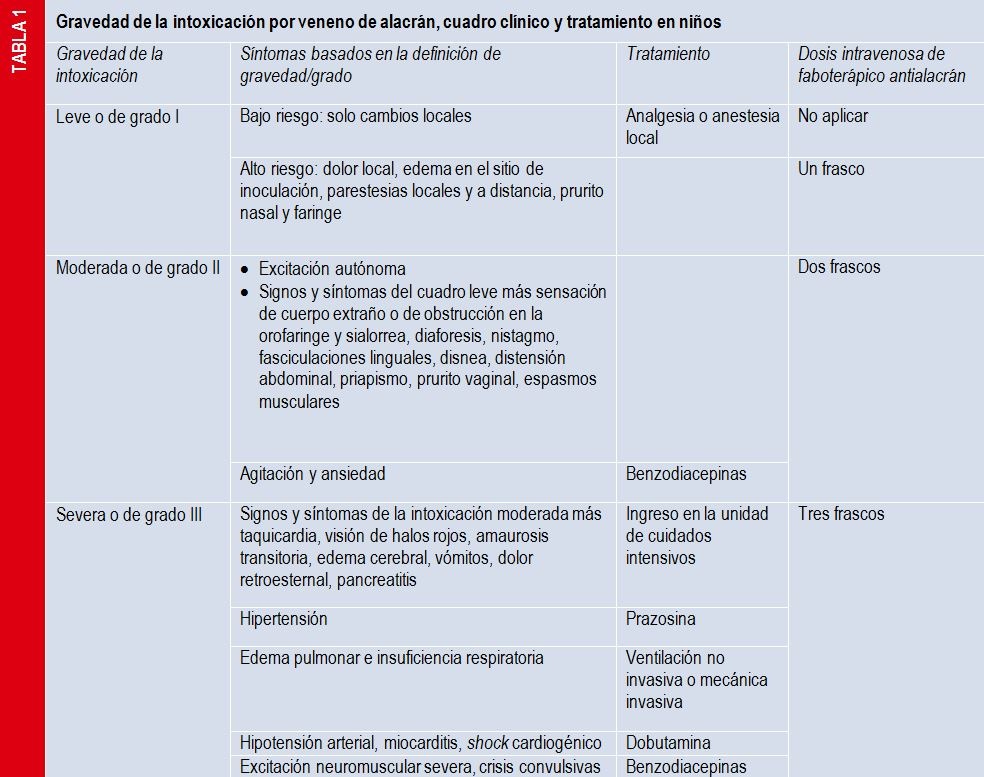
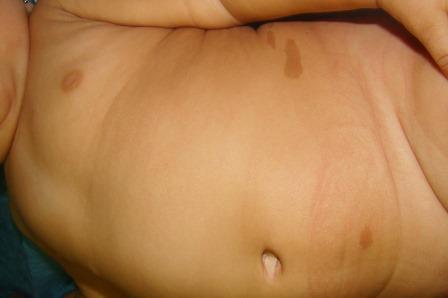
Envenenamiento por picadura de alacrán. Presentación de un caso clínico
La cirugía plástica en adolescentes / Horas de sueño recomendadas en la población infantil
J Clin Sleep Med. 2016; 12: 785-786.
- Los lactantes entre 4 y 12 meses deberían dormir entre 12 y 16 horas al día de forma regular para tener una salud óptima. No hay recomendaciones en menores de 4 meses, debido a la amplia variabilidad en los patrones y en la duración del sueño a esa edad y su correlación con el estado de salud.
- Los niños entre 1 y 2 años deberían dormir entre 11 y 14 horas al día (incluyendo siestas) para tener una buena salud.
- Entre 3 y 5 años deberían dormir entre 9 y 12 horas (incluyendo siestas).
- Los niños de 6 a 12 años deberían dormir entre 9 y 12 horas diarias.
- Finalmente, los adolescentes entre 13 y 18 años deben dormir entre 8 y 10 horas de forma regular.
Unidad de Nutrición Clínica. Hospital Universitario «12 de Octubre». Madrid
Características de los traslados pediátricos urgentes de un hospital de segundo nivel. Desde lo que tenemos y hacia lo que queremos
Diagnóstico y manejo de las complicaciones asociadas al uso de nutrición parenteral en pediatría
El XXXVIII Congreso de Odontopediatría analizará los últimos avances en odontología del bebé
Evitar el legado de la enfermedad renal. Enfoque sobre la niñez
El Día Mundial del Riñón 2016 se centra en las enfermedades renales durante la infancia y la enfermedad renal del adulto que puede iniciarse en una edad temprana. La enfermedad renal crónica (ERC) en la infancia difiere de la de los adultos en que predominan las causas derivadas de anomalías congénitas y trastornos hereditarios; las glomerulopatías y la enfermedad renal asociada a diabetes mellitus son poco frecuentes. Además, muchos niños con una lesión renal aguda pueden desarrollar eventualmente secuelas que lleven a la hipertensión y la ERC durante la adolescencia o la vida adulta. Los niños nacidos prematuros o pequeños para su edad gestacional tienen un incremento del riesgo de desarrollar ERC durante su vida. Las personas con un alto riesgo al nacer o en la primera infancia deberán ser monitorizadas estrechamente para poder detectar a tiempo los signos tempranos de enfermedad renal, con el fin de proporcionar una prevención o un tratamiento efectivos. Es factible establecer una terapia eficaz en niños con ERC avanzada; existen evidencias que demuestran que los niños evolucionan mejor que los adultos cuando reciben terapia de reemplazo renal, incluyendo la diálisis y el trasplante, aunque sólo una minoría requiere este tratamiento. Debido a las inequidades en el acceso a la atención médica, es necesario hacer un esfuerzo para que los niños con una enfermedad renal, donde sea que vivan, puedan ser tratados de manera eficaz, independientemente de su ubicación geográfica y su situación económica. Nuestra esperanza es que el Día Mundial del Riñón pueda informar al público en general, a los gestores y a los profesionales de la salud sobre las necesidades y las posibilidades que existen en torno a la enfermedad renal en la infancia.
Fundació Ordesa dona leche infantil al Banc dels Aliments de Barcelona para preparar 120.000 biberones
La entidad ha donado más de 4.500 kg. de leche infantil para cubrir las necesidades de más de 4.000 niños en situación de pobreza durante un mes
X edición Hot Topics en Neonatología
- Hot Topics en Neonatología es referente a nivel científico por concentrar los temas actuales de mayor relevancia en el área de neonatología tratados en la reunión internacional Hot Topics in Neonatology, celebrada en Washington DC a finales de cada año
- Este año la posibilidad de interactuar con los ponentes ha permitido a todos los asistentes resolver dudas, plantear incertidumbres, intercambiar opiniones y compartir experiencias en un espacio de debate
- Carbonell-Estrany X, Quero J, IRIS Study group. Tasas de hospitalización por infección por virus respiratorio sincitial en prematuros nacidos en dos estaciones consecutives. Pedatr Infect Dis J.. 2001; 20: 874-879.
- Figueras-Aloy J, Carbonell-Estrany X, Quero J, IRIS Study Group. Case-control study of the risk factors linked to respiratoy syncytial virus infection requiring hospitalization inpremature infants born at gestational age of 33-35 weeks in Spain. Pediatr Infect Dis J. 2004; 23: 815-820.
- Escobar GJ, et al. BMC Pediatrics. 2013; 13: 97.
- Carbonell-Estrany X, et al. PLoS ONE. 2015;10(5).
¿Por qué no utilizamos amoxicilina-clavulánico por vía intravenosa en neonatos?
1. Comité de Medicamentos de la Asociación Española de Pediatría. Pediamécum. Edición 2015. Amoxicilina clavulánico [consultado el 27 de octubre de 2015]. Disponible en: http://www.pediamecum.es
2. Magín EC, García-García JJ, Sert SZ, Giralt AG, Cubells CL. Efficacy of short-term intravenous antibiotic in neonates with urinary tract infection. Pediatr Emerg Care. 2007; 23: 83-86.
3. Hernández Martín D, Gutiérrez Cruz N. Antibióticos; dosis en el recién nacido. Guía ABE. Tratamiento de las infecciones en pediatría. Guía rápida para la selección del tratamiento antimicrobiano empírico [consultado el 27 de octubre de 2015]. Disponible en: http://www.guia-abe.es/generalidades-antibioticos;-dosis-en-el-recien-nacido
4. Young TE, Mangum B, Reuters T, Magnum B. Neofax. A manual of drugs used in neonatal care, 24.ª ed. Nueva Jersey: PDR Network, 2011. ISBN: 978-1-56363-789-6.
5. Piñeiro Pérez R, Ruiz Antorán MB, Avendaño Solá C, Román Riechmann E, Cabrera García L, Cilleruelo Ortega MJ, et al. Conocimiento sobre el uso de fármacos off-label en pediatría. Resultados de una encuesta pediátrica nacional 2012-2013 (estudio OL-PED). An Pediatr (Barc). 2014; 81: 16-21.
7. Comité de Medicamentos de la Asociación Española de Pediatría. Pediamécum. Edición 2015. Fluconazol [consultado el 27 de octubre de 2015]. Disponible en: http://www.pediamecum.es
8. Comité de Medicamentos de la Asociación Española de Pediatría. Pediamécum. Edición 2015. Linezolid [consultado el 27 de octubre de 2015]. Disponible en: http://www.pediamecum.es
9. Comité de Medicamentos de la Asociación Española de Pediatría. Pediamécum. Edición 2015. Furosemida + ahorrador de potasio [consultado el 27 de octubre de 2015]. Disponible en: http://www.pediamecum.es
10. Comité de Medicamentos de la Asociación Española de Pediatría. Pediamécum. Edición 2015. Valganciclovir [consultado el 27 de octubre de 2015]. Disponible en: http://www.pediamecum.es
11. Kenyon S, Boulvain M, Neilson JP. Antibiotics for preterm rupture of membranes. Cochrane Database Syst Rev. 2013; 12: CD001058 [doi: 10.1002/14651858.CD001058.pub3].
12. Ehsanipoor RM, Chung JH, Clock CA, McNulty JA, Wing DA. A retrospective review of ampicillin-sulbactam and amoxicillin + clavulanate vs cefazolin/cephalexin and erythromycin in the setting of preterm premature rupture of membranes: maternal and neonatal outcomes. Am J Obstet Gynecol. 2008; 198(5): e54-6 [doi: 10.1016/j.ajog.2007.12.022].
Impacto de una auditoría clínica de los carros de parada en un servicio de pediatría
Recomendaciones para el diagnóstico y el tratamiento de la enfermedad de Gaucher durante la infancia
El diagnóstico y el tratamiento de la enfermedad de Gaucher infantil presentan dificultades debido a su variabilidad clínica. Tres pediatras expertos en la enfermedad han propuesto una serie de recomendaciones generales al respecto. El paciente debe ser asistido por un equipo multidisciplinario, en un centro pediátrico con experiencia en el tratamiento de enfermedades metabólicas. El diagnóstico del paciente sintomático se garantiza con la anamnesis, el examen físico (afectación visceral, hematológica, esquelética y/o del sistema nervioso central), los exámenes complementarios y la confirmación mediante un estudio enzimático y genético. Los objetivos terapéuticos son recuperar al paciente de los síntomas que presenta, modificar beneficiosamente la evolución natural de la enfermedad y evitar el desarrollo de asociaciones patológicas. En los pacientes sin patología neurológica menores de 20 años de edad es obligado el tratamiento enzimático sustitutivo i.v., pero en patología neurológica no ejerce efecto sobre el sistema nervioso central, aunque puede utilizarse en la forma tipo III para mejorar las manifestaciones viscerales y óseas.
¿«Sensibilidad al gluten no celiaca» o síndrome de intolerancia al trigo? / Mantener la compasión y prevenir su pérdida
Guandalini S, Polanco I
J Pediatr. 2015; 166(4): 805-811.
Implicación diagnóstica del nevus anémico en la neurofibromatosis
Transporte interhospitalario pediátrico y neonatal en un hospital secundario
Introducción: Las unidades de cuidados intensivos pediátricos son áreas donde se concentran personal y equipo especializado en el manejo de niños críticos. Éstos, a menudo, deben ser trasladados hacia estas zonas en busca de procedimientos diagnósticos o terapéuticos. Tales desplazamientos pueden añadir un riesgo adicional a estos pacientes.
Objetivos: Conocer las características del transporte interhospitalario pediátrico y neonatal en nuestra provincia.
Material y métodos: Estudio observacional retrospectivo de los pacientes que precisaron traslado interhospitalario desde el 1 de enero de 2006 hasta el 30 de junio de 2012. Analizamos las siguientes variables: sexo, edad, fecha y hora, etnia, diagnóstico clínico, centro receptor y características del médico que realizó el traslado.
Resultados: Se realizaron 245 traslados de carácter urgente, el 35,5% en periodo neonatal y el 64,5% pediátrico. En el transporte pediátrico, las principales causas de traslado fueron el traumatismo con o sin afectación encefálica (22,2%), la patología neurológica no traumática (16,5%) y la patología respiratoria (15,8%). En el transporte neonatal, las causas más importantes fueron la patología respiratoria grave que requiere ventilación asistida (25,3%) y la prematuridad (23%). Se presentaron efectos adversos en el 0,8% de los traslados.
Conclusiones: Aunque la mayoría del personal médico que realizó el traslado no posee formación específica, el número de complicaciones fue significativamente pequeño. El transporte de los niños gravemente enfermos a un centro pediátrico de atención terciaria puede llevarse a cabo de forma más segura con un equipo especializado en cuidados críticos pediátricos que con equipos que no están capacitados específicamente en transporte pediátrico.
Nutrientes clave en la alimentación complementaria: el hierro en fórmulas y cereales
Las fórmulas de continuación y los cereales infantiles van enriquecidos según lo establecido por la legislación. Sin embargo, el enriquecimiento de alimentos infantiles no es siempre igual de efectivo. En el caso del hierro, no todas las sales autorizadas por ley presentan la misma biodisponibilidad; por tanto, podría producirse una baja absorción de hierro no detectada que dé lugar a situaciones de deficiencia. Una dieta deficitaria durante el inicio de la alimentación complementaria (4-7 meses) es la principal causa de deficiencia de hierro, y suele estar ocasionada también por otros factores, como la presencia en la dieta de compuestos que modifican la absorción de hierro (p. ej., fitatos, calcio, oxalatos, vitamina C o proteínas). La carencia de hierro es, en la actualidad, el problema nutricional con más prevalencia entre la población. En la mayoría de los países no industrializados amenaza a más del 60% de las mujeres y niños, mientras que en los países industrializados el 12-18 % de las mujeres y el 9,6% de los niños sufren anemia. Por tanto, la alimentación complementaria es un vehículo idóneo para realizar una intervención nutricional preventiva y evitar que se produzcan situaciones carenciales. La búsqueda de fuentes de hierro altamente absorbibles supone un reto clave para la industria de alimentos infantiles.
Intolerancia a la lactosa
La intolerancia a la lactosa (IL) es el síndrome de malabsorción más frecuente en la infancia y adolescencia. Se manifiesta con dolor, molestias abdominales, diarrea, flatulencia, distensión abdominal, náuseas e incluso vómitos. La lactosa es un disacárido presente en la leche que se hidroliza gracias a la acción de la lactasa-floricina-hidrolasa (LPH). Así, la IL se produce cuando, por diferentes circunstancias (transitorias como las infecciones o genéticas), la LPH disminuye/pierde su función induciendo una carencia en la digestión de la lactosa. Puesto que en esta situación se produce (en muchos casos) una retirada de lácteos, debe controlarse especialmente la ingestión de calcio y, por la particular dependencia de este, la densidad mineral ósea (DMO). La DMO es un factor relevante para prevenir la osteoporosis y, dado que una buena masa ósea en la etapa adulta dependerá del acopio efectuado durante la infancia, se debe prestar especial atención a los aspectos nutricionales. Para ello, existen diferentes opciones dietéticas como leche sin lactosa o de baja concentración además de bebidas vegetales o alimentos ricos en calcio; sin embargo, estas dos últimas opciones son inadecuadas nutricionalmente como sustitutivas de la leche.
Se presenta el primer Libro Blanco de la Nutrición Infantil en España
La Organización Mundial de la Salud (OMS) establece que seis de los siete factores determinantes de la salud están ligados a la alimentación y la actividad física. Los primeros años de nuestra vida marcarán en gran parte nuestros hábitos de alimentación y las enfermedades que podríamos padecer en la edad adulta. De hecho, algunos estudios han apuntado en los últimos años que la nutrición pre y posnatal condiciona la salud a largo plazo y el riesgo de padecer determinadas patologías como pueden ser la obesidad, el asma o la hipertensión.
Estos son algunos de los datos que recoge el primer Libro Blanco de la Nutrición Infantil en España, que se presentó ayer en la Real Academia de Farmacia de Cataluña, en Barcelona. La publicación, impulsada por la Cátedra Ordesa de Nutrición Infantil, conjuntamente con la Asociación Española de Pediatría (AEP), la Fundación Española de Nutrición (FEN) y el Consejo General de Colegios Oficiales de Farmacéuticos (CGCOF), hace un análisis global de la nutrición infantil, recoge los principales datos, sugiere recomendaciones y propone retos a abordar en el futuro.
Más de un centenar de prestigiosos autores de diversas procedencias y especialidades han llevado a cabo, por primera vez, esta recopilación de todo el conocimiento sobre el estado actual de la alimentación infantil en España, recogiendo de manera integrada las debilidades y fortalezas, así como las oportunidades y retos a los que debemos enfrentarnos en el presente y en el futuro.
El libro se divide en 9 módulos que abordan todos y cada uno de los aspectos relacionados con la nutrición infantil, desde el embarazo, la lactancia materna, la alimentación del niño sano hasta el abordaje de la prevención y tratamiento de las enfermedades, así como la investigación en alimentación infantil. Se trata de una publicación de consulta que puede aportar información útil a profesionales sanitarios, que desarrollan su labor en el ámbito de la nutrición; educadores; administraciones encargadas de las políticas de prevención y promoción de la salud de la infancia y la adolescencia; estudiantes y ciudadanos.
En la presentación del libro participaron los doctores Luis Moreno, director de la Cátedra Ordesa de Nutrición Infantil; Gregorio Varela, presidente de la FEN; José Manuel Moreno, presidente del Comité de Nutrición de la AEP; Aquilino García, vocal nacional de Alimentación del CGCOF y Montserrat Rivero, directora científica de Laboratorios Ordesa.
Todos ellos coincidieron en la importancia de hacer llegar un mensaje colectivo sobre la buena nutrición, ya que nos hayamos, dicen, ante una generación de niños que son «sedentarios convencidos» y que van camino de la obesidad si no cambian sus hábitos alimentarios y sedentarios. En este sentido valoraron el Libro Blanco como una «herramienta necesaria» para profesionales de la salud, asociaciones, escuelas o cualquier persona interesada en la nutrición infantil.
| Los 10 principales errores en la alimentación infantil 1. Demasiadas calorías, la mayoría procedentes de grasas saturadas. 2. Consumo excesivo de proteínas de origen animal, carnes grasas y embutidos. 3. Excesiva ingesta de alimentos muy energéticos y de azúcares simples. 4. Consumo alto de alimentos manufacturados, comida rápida o bollería. 5. Tomar demasiada sal. 6. Pocos cereales integrales, frutas, verduras, legumbres, pescados y lácteos bajos en grasas. 7. Deficiente aporte de fibra, calcio, vitamina D, hierro, selenio, zinc. 8. Beber poca agua frente a un alto consumo de bebidas azucaradas. 9. Desayuno insuficiente. 10. Tamaño excesivo de las raciones. |
Análisis de la demanda asistencial en endocrinología pediátrica en una consulta hospitalaria
Niños adoptados: experiencia en la consulta de neuropediatría
Shire presenta el libro «Pediatría y enfermedades raras. Enfermedades lisosomales»
- Se trata de una herramienta muy útil y práctica que permitirá a los profesionales sanitarios, sobre todo, pediatras y neuropediatras mejorar el diagnóstico, y por tanto, el tratamiento precoz y el pronóstico de las enfermedades lisosomales.
- Las enfermedades lisosomales son un conjunto de más de 50 patologías poco frecuentes entre las que se encuentran las Mucopolisacaridosis (MPS), la enfermedad de Fabry y la enfermedad de Gaucher. En su conjunto se estima que afectan a 1/7700 nacidos vivos.
Comunicación científica (XXIII). Lenguaje médico (1): Usos y abusos de las abreviaturas y siglas en el lenguaje médico y en pediatría
Los diferentes tipos de abreviaciones (abreviaturas, siglas y símbolos) se emplean ampliamente en todos los campos científicos, especialmente en ciencias de la salud, y normalmente se utilizan como recurso para ganar tiempo y ahorrar espacio. Sin embargo, pueden producir problemas de comunicación entre los profesionales de los diferentes niveles asistenciales y suscitar interpretaciones erróneas con posibles consecuencias graves, sobre todo en las prescripciones de medicamentos en la edad infantil. En este artículo se revisan las reglas que definen su construcción y uso, se describen los problemas de su utilización en la comunicación científica, se proponen soluciones para evitarlos y se detallan algunos buscadores de siglas en internet.
Dieta mediterránea y estilos de vida. Relación con la obesidad en los preadolescentes
Supervivencia en pacientes afectados de enterocolitis neutropénica con sepsis y sus diferentes estadios
Objetivo: Determinar la supervivencia de los pacientes con enterocolitis neutropénica (ECN) con sepsis y sus diferentes estadios, ingresados en una unidad de cuidados intensivos pediátricos (UCIP).
Métodos: Se realizó un estudio de cohortes en pacientes con diagnóstico de ECN, definida en sujetos con quimioterapia reciente, un recuento de neutrófilos totales <500 células/cm3, abdomen agudo y estudio de imagen compatible, que ingresaron en una UCIP. Se clasificó la sepsis de acuerdo con los criterios del «Consenso internacional de sepsis en pediatría», y se realizó a los pacientes un seguimiento hasta el séptimo día de estancia intrahospitalaria, registrándose las defunciones.
Análisis estadístico: Se procedió al análisis de la supervivencia según el método de Kaplan-Meier, así como al cálculo de la tasa de riesgo.
Resultados: Se seleccionó una muestra total de 64 pacientes, y se registraron 28 (43%) defunciones. La supervivencia registrada al séptimo día de seguimiento fue del 100% en la sepsis, del 92% en la sepsis grave, del 25% en el choque séptico y del 9% en la disfunción orgánica múltiple (p <0,0001).
Conclusiones: La sepsis y sus distintos grados repercuten negativamente sobre la mortalidad de los pacientes pediátricos con ECN.
¿Entendemos los adultos el duelo de los niños?
El duelo infantil es muy diferente del adulto, y presenta una expresividad variable en cada niño y en cada edad. A menudo, la información que los progenitores proporcionan al niño sobre la muerte es escasa, tardía y equívoca. Además, suelen ocultar sus emociones negando el impacto de la muerte, en un intento fallido de proteger al hijo del sufrimiento, lo cual impide al menor expresar sus propios sentimientos y favorece la aparición de psicopatologías presentes y futuras. Incluso en el ámbito escolar se aborda también tímidamente el concepto de muerte por parte del profesorado.
Los pediatras de atención primaria y el personal docente escolar, como grupos profesionales referentes en estrecho contacto con el niño, pueden desempeñar un papel relevante en el asesoramiento y el apoyo de las familias en duelo, minimizando la necesidad de recurrir a intervenciones psicológicas que podrían inducir a la interpretación y asimilación como enfermedad de una situación vital que, si se maneja correctamente desde sus inicios, no tiene por qué llegar a serlo.
Se proponen unas pautas de actuación dirigidas a los padres, demás familiares y profesorado, para educar en salud mental desde las consultas de pediatría de atención primaria y también desde las aulas.
Comunicación científica (XIX). Conocimientos básicos para leer (y escribir) un artículo científico (6): Listas de comprobación de estudios experimentales
El ensayo clínico es el diseño que se considera el «patrón oro» en intervenciones terapéuticas, y el factor clave es la aleatorización. El germen de estas listas guía procede de los estándares aplicados al ensayo clínico aleatorizado, «patrón oro» de la publicación biomédica, y es preciso que se describan detalladamente, con exactitud y transparencia, su diseño, ejecución, análisis y resultados. Sin embargo, la información facilitada en las publicaciones es muchas veces insuficiente o inexacta, carencias que motivaron el desarrollo de la declaración CONSORT en 1996. Nos encontramos en la tercera generación de la declaración CONSORT y revisamos los 25 ítems considerados críticos que, por tanto, deberían incluirse en todo informe de un ensayo clínico aleatorizado.
Cuando existen razones que impidan la realización de un ensayo clínico aleatorizado es necesario efectuar estudios de intervención no aleatorizados, pero para comunicar con transparencia los resultados obtenidos en ellos debe emplearse la lista de comprobación TREND. En este artículo también revisamos los 22 ítems de la declaración TREND con una breve descripción de cada uno.
Tos ferina: una enfermedad prevenible en aumento. Hospitalización en menores de 5 años en un centro de segundo nivel (periodo 2008-2012)
Introducción y objetivo: La tos ferina, lejos de estar en proceso de erradicación, presenta una incidencia cada vez más elevada en nuestro medio. Si bien la mortalidad es menor del 1%, la morbilidad es elevada y supone un coste considerable para la sociedad. El objetivo de este trabajo es analizar la incidencia de las hospitalizaciones relacionadas con la tos ferina en niños en un área periférica de Madrid.
Métodos: Estudio retrospectivo mediante revisión de la historia clínica electrónica de los pacientes ingresados en el servicio de pediatría con diagnóstico de síndrome pertusoide, desde enero de 2008 hasta diciembre de 2012. Se calcula la tasa de incidencia de hospitalización por síndrome pertusoide y el tiempo medio de la estancia.
Resultados: La incidencia de hospitalización fue de 34 casos/100.000 menores de 5 años/año. En 2011 se concentraron más del 25% de los casos, con una incidencia de 68/100.000 menores de 5 años. El 100% de los casos se produjo en menores de 1 año. Más de la mitad de los pacientes tenía historia familiar de la enfermedad. La media (± desviación estándar) de la estancia fue de 6,1 (± 3,5 días). El 6,2% de los pacientes requirió el ingreso en una unidad de cuidados intensivos. No detectamos casos de mortalidad.
Conclusiones: La incidencia de hospitalización por tos ferina en menores de 5 años presenta una tendencia ascendente.
Efectos de la administración de sulfato de magnesio en recién nacidos de gestantes con preeclampsia
Objetivo: Valorar si la administración de sulfato de magnesio (SO4Mg) antenatal, con intención de prevenir las crisis convulsivas en gestantes con preeclampsia, ejerce un efecto neuroprotector a corto plazo en los recién nacidos (RN).
Sujetos y métodos: Estudio descriptivo y retrospectivo en el que se revisan las historias clínicas de los RN de madres con preeclampsia que precisaron ingreso en la unidad de neonatología desde enero de 2005 hasta diciembre de 2011.
Resultados: Se estudiaron 125 gestantes con preeclampsia; 59 recibieron SO4Mg. La presión arterial sistólica fue significativamente superior en el subgrupo tratado. La vía de parto fue la cesárea urgente en el 79,8% de las gestantes. La media (± desviación estándar) de la edad gestacional de los RN de gestantes tratadas fue de 32,9 ± 3,5 semanas, y la de RN de gestantes no tratadas con SO4Mg fue de 34,9 ± 2,8 semanas (p <0,001). El peso al nacimiento fue de 1.588 ± 536,5 g en los RN de gestantes tratadas y de 1.918 ± 628 g en los de gestantes no tratadas (p <0,002). No hubo diferencias en el test de Apgar al cabo de 1, 5 y 10 minutos, ni en el pH en la primera hora de vida en los RN de gestantes tratadas, frente a los RN de gestantes no tratadas. Cinco de los 125 RN tenían al alta una ecografía cerebral patológica; 1 de los 5 RN con ecografía cerebral patológica al alta no había recibido SO4Mg antenatal. No se describieron efectos secundarios en las gestantes tratadas con SO4Mg ni en los RN.
Conclusiones: Los RN de madres con preeclampsia tratadas con SO4Mg con intención antihipertensiva presentan una edad gestacional y un peso al nacimiento menores que los RN de gestantes no tratadas. La incidencia de ecografía cerebral patológica al alta es menor en los RN de gestantes con preeclampsia tratadas con SO4Mg. La administración de SO4Mg es segura para las gestantes con preeclampsia y sus RN. Es necesario realizar más estudios que definan el mejor régimen de tratamiento con SO4Mg antenatal como agente neuroprotector.
Diseño de indicadores de calidad: el proceso del dolor agudo en el servicio de urgencias
La evaluación de la calidad de la asistencia prestada en los servicios de urgencias pediátricas requiere herramientas como los indicadores de calidad, que contemplen sus aspectos más importantes y permitan su monitorización. Dada la importancia del proceso del dolor en la práctica clínica, es imprescindible disponer de indicadores que nos permitan evaluarlo de forma correcta, detectar situaciones de mejora y crear programas de autoevaluación de la calidad.
El objetivo de este trabajo es presentar el proceso de elaboración de indicadores de calidad para la evaluación del proceso del dolor en urgencias.
El diseño de los indicadores se realiza por consenso de los autores y discusión en la Comisión del Dolor del Hospital Sant Joan de Déu a partir de los existentes en adultos y las necesidades pediátricas. La metodología para crear cada indicador es la misma que ha utilizado el Grupo de Trabajo de Definición de Indicadores de la Agencia de Evaluación y Tecnología e Investigación Médica del Servicio Catalán de Salud.
Se diseñan siete indicadores: dos valoran el diagnóstico del dolor y cinco su tratamiento. La aplicación de los indicadores diseñados permitirá saber si el proceso es adecuado e implementar medidas de mejora.
Comunicación científica (XVII). Conocimientos básicos para leer (y escribir) un artículo científico (4): Discusión y Bibliografía
Como en una obra teatral, en los artículos científicos hay un inicio (Introducción), un nudo (Material y métodos y Resultados) y un desenlace (Discusión). En la Discusión se analiza el significado de los hallazgos del estudio, se destacan los aspectos nuevos y relevantes y las principales conclusiones, se analizan e interpretan los datos de la investigación según la metodología empleada, y se concreta una respuesta (conclusión) a la pregunta (objetivo) de investigación. En la Discusión se debe dar respuesta a cuatro apartados esenciales: validez científica, importancia clínica, novedad y utilidad clínica.
El cuidado en seleccionar y transcribir la bibliografía de un artículo científico orienta sobre bastantes aspectos, pero uno esencial es el rigor con el que se ha realizado un estudio. Las referencias bibliográficas constituyen una sección destacada en un trabajo científico, en que la selección cuidadosa de documentos relevantes es un elemento que da solidez a la exposición teórica del texto, a la vez que constituye una importante fuente de información para el lector. Es fundamental conocer bien los estilos de citación para elaborar las referencias bibliográficas basadas en los «requisitos de uniformidad» (el estilo Vancouver es el más utilizado en ciencia médica).
Finalmente, cabe considerar cuatro apartados que suelen ir al final del documento y que también son de interés: Agradecimientos, Financiación, Conflictos de intereses y Anexos.
Aspectos prácticos sobre la hidratación en pediatría
En este artículo se revisan aspectos prácticos sobre la hidratación en la infancia de interés para la asistencia pediátrica. En primer lugar, la evaluación de la pérdida de peso neonatal debido al agua extracelular ayuda a prevenir la deshidratación en los primeros días. Por otro lado, el pediatra debe insistir en la necesidad de satisfacer correctamente las necesidades de hidratación para cada edad, pues los valores de ingesta de agua recomendados suelen ser superiores a los realmente consumidos por el niño. Por último, se revisan las recomendaciones sobre la temperatura del agua para preparar el biberón a partir de las normas de control tanto del agua de consumo humano como de la fórmula infantil en polvo.
Revisión y evaluación de las maniobras de reanimación cardiopulmonar en un servicio de urgencias
Introducción: La baja incidencia de parada cardiorrespiratoria (PCR) en niños ha motivado la creación de registros de datos que permiten valorar las medidas implantadas para poder compararlas y extraer conclusiones. El objetivo de este trabajo era conocer la experiencia del personal de un servicio de urgencias pediátricas (SUP) en la atención de las PCR, describir las medidas de reanimación cardiopulmonar (RCP) empleadas y su evaluación.
Métodos: Estudio retrospectivo de las historias clínicas y del registro «tipo Utstein», durante 10 años (2001-2010), de los pacientes a quienes el personal del SUP realizó maniobras de RCP.
Resultados: Se analizaron 49 episodios de RCP correspondientes a 46 pacientes (28 varones, con una mediana de edad de 2,1 años). Presentaban alguna enfermedad crónica 28 pacientes. La PCR y la etiología neurológica fueron el motivo de aviso y la causa más frecuente, respectivamente. Se encontraban en medio extrahospitalario 21 pacientes, y se iniciaron maniobras de RCP en 13. En 44 episodios se intubó al paciente, en 35 se realizó masaje cardiaco externo y en 33 se administraron fármacos. En 13 pacientes no se consiguió la recuperación de la circulación espontánea (RECE). La mediana de tiempo de RCP fue de 30 minutos, y resultó superior en los pacientes en quienes no se consiguió la RECE (45 frente a 15 min; p= 0,03). Otros 12 pacientes fallecieron durante el ingreso posterior a la PCR. El personal del SUP consideró mejorables las maniobras de RCP realizadas en 12 de los 43 episodios evaluados.
Conclusiones: La realización de RCP por parte del personal del SUP es poco frecuente. La mayoría de los pacientes estaban en PCR en el momento de ser atendidos, por lo que requirieron la realización de RCP avanzada. El personal del SUP evaluó las maniobras de RCP realizadas en 43 casos, y las consideró correctas en 31, mejorables en 10 y deficientes en 2 episodios.
Comunicación científica (XV). Conocimientos básicos para leer (y escribir) un artículo científico (2): título, resumen e introducción
Cada apartado de un artículo debe diseccionarse en profundidad para conocer sus oportunidades y amenazas a la hora de leer (y escribir) un artículo científico. En estas páginas abordaremos los tres apartados iniciales de un artículo: título, resumen e introducción.
El título es lo primero que se lee de un artículo; de ahí su importancia. Hay que buscar buenos títulos y por ello debemos conocer las características que se aconsejan y los errores que debemos evitar. En el título (como en todo el texto) hemos de cuidar dos cuestiones básicas: la longitud de las frases y la longitud de las palabras, lo que se conoce como «índice de niebla».
El resumen es una parte fundamental del artículo, su tarjeta de presentación. Suele ser (junto con el título) lo que despierta el interés inicial para leer el texto completo. Su finalidad es identificar el contenido del documento de forma rápida y exacta, con pocas palabras (150-250) y con un estilo preciso y conciso. Debemos cuidar bien las palabras clave y su traducción al inglés. La introducción es la presentación del trabajo y viene a ser como su texto de promoción. Debemos conocer bien la secuencia aconsejada, el buen uso de la bibliografía y la correcta exposición de los objetivos, pero también debemos evitar los errores más frecuentes que se comenten en este apartado.
¿Son aplicables los criterios analíticos generales para definir el hipotiroidismo en personas con síndrome de Down?
Las diversas series publicadas sobre la prevalencia de las alteraciones tiroideas en las personas con síndrome de Down (SD) muestran una gran dispersión de resultados, aunque todas coinciden en señalar una frecuencia mayor que en la población general. La causa de estas diferencias puede que dependa del método de selección de la muestra. En este trabajo se estudia una población sana de adolescentes con SD, perteneciente a la Asociación de Málaga, seleccionada aleatoriamente, al margen del circuito asistencial. Al valorar la tirotropina (TSH) como parámetro bioquímico para definir la función tiroidea, resulta que la media de la distribución de la población con SD estudiada se sitúa 2 desviaciones estándar por encima de la población general. Estos datos muestran que son dos poblaciones diferentes, por lo que sería necesario definir los criterios de normalidad e hipotiroidismo subclínico, dudoso o patológico, y proponer nuevas pautas para iniciar el tratamiento.
Cuestiones prácticas en el tratamiento del asma en la infancia. Respuestas desde la evidencia científica
El asma es un conjunto heterogéneo de enfermedades que se manifiestan por episodios recurrentes de sibilancias, tos, sensación de falta de aire y opresión torácica. Las características únicas del asma infantil hacen que su clasificación, diagnóstico y tratamiento difieran sustancialmente del asma del adulto, sobre todo en la edad preescolar. Esto genera dudas y dificultades en el manejo de estos pacientes, que en la mayoría de los casos puede realizarse desde atención primaria sin necesidad de derivar al paciente al especialista. El presente artículo ofrece una revisión actual de la literatura científica, estructurado en preguntas de interés clínico enfocadas al pediatra de atención primaria, que abarcan desde el tratamiento del paciente asmático en función de la edad a aspectos más concretos como el asma de esfuerzo, los sistemas de inhalación o la seguridad de los fármacos empleados.
|
Entrevista con Dr. José Ramón Villa Asensi Jefe de Sección de Neumología del Hospital Infantil Universitario Niño Jesús. Madrid |
Estudio sobre las propiedades térmicas, la toxicidad emitida y la reinhalación de CO2 en los colchones de bebés como factores estresores externos relacionados con el lactante. Recomendaciones de diseño
Episodio crítico asociado a una afectación del estado de conciencia en un lactante de 16 meses con intoxicación accidental por cannabis
Sr. Director:
Cannabis sativa es una planta con propiedades psicoactivas. Es ilegal, pero su consumo en España, al igual que en otros países, va en aumento1. La intoxicación accidental por cannabis en niños es poco frecuente, pero puede ser grave.
Presentamos el caso de una niña de 16 meses de origen marroquí, previamente sana, con intoxicación aguda por cannabis. La anamnesis resultó difícil debido a la barrera idiomática. Los padres refirieron que, mientras la niña jugaba, comenzó a presentar somnolencia, y 2 horas después, un episodio de rigidez generalizada. Avisaron a los servicios de urgencias, que le administraron diazepam rectal por sospecha de una crisis convulsiva, con lo que se resolvió la rigidez. La niña no asociaba más sintomatología y los padres negaban cualquier otro antecedente. Al llegar al servicio de urgencias del hospital, presentaba un estado general regular, se encontraba estuporosa y respondía sólo a estímulos dolorosos con el llanto (en la escala de coma de Glasgow mostraba una puntuación de 9 sobre 15). No presentaba focalidad neurológica en la exploración, las pupilas eran midriáticas y reaccionaban lentamente a la luz. Las constantes vitales eran normales y presentaba un adecuado estado de hidratación y perfusión. Se realizaron pruebas complementarias (analítica de sangre, escáner craneal y punción lumbar), que resultaron normales. El análisis para la detección de tóxicos en orina resultó positivo en cannabis. En las primeras horas de ingreso, la paciente presentó hipotermia y dificultad respiratoria, detectándose sibilancias en la auscultación. Se pautó salbutamol nebulizado y oxígeno suplementario en gafas nasales, con lo que su estado mejoró. En las siguientes 12 horas se resolvió la hipotermia y la paciente presentó varios picos febriles, taquicardia y despertares espontáneos con llanto intenso. Experimentó una mejoría progresiva del nivel de conciencia hasta la normalización a las 24 horas de su ingreso. Ante la positividad a cannabis en orina, se informó a la familia, y los padres recordaron que sus vecinos estuvieron fumando marihuana en la casa, por lo que el probable mecanismo de intoxicación fue su ingesta. La paciente fue dada de alta 3 días después, tras poner el caso en conocimiento de los servicios sociales y realizar un parte de lesiones.
Los cannabinoides actúan en el organismo a través de dos receptores principales, unos están en el sistema nervioso central y otros en los tejidos periféricos. Los primeros son los principales responsables de sus efectos psicológicos y cognitivos2-4. En España es la droga ilícita más consumida y está socialmente aceptada. La frecuencia de su consumo va en aumento y, por tanto, también la posibilidad de intoxicación de la población infantil5,6. Hay que tener en cuenta una precaución añadida: la intoxicación aguda se produce en niños que, con más probabilidad, están expuestos de manera crónica a más de una sustancia7. El efecto tras su inhalación es inmediato. Tras su ingesta, la absorción es errática, los efectos se inician 1 hora después y se mantienen durante 5 horas2,8,9, aunque en este caso fueron más prolongados.
En cuanto al tratamiento, es eficaz realizar un lavado gástrico y administrar carbón activado en las primeras 2 horas postingesta. Posteriormente, los esfuerzos terapéuticos deben ir encaminados a tratar los síntomas, ya que no existe un antídoto específico10. En este caso no se realizó el lavado gástrico, ya que la posible ingesta había ocurrido entre 4 y 6 horas antes del diagnóstico.
Este caso tiene algunas peculiaridades que conviene resaltar: a) la niña presentó una crisis convulsiva, lo cual ha sido referido únicamente en 3 publicaciones previas5,7,8; b) la paciente presentó una alteración autónoma con hipotermia seguida de hipertermia; c) además, cursó con una crisis de broncoespasmo, que se contradice con el efecto de broncodilatación descrito en el cannabis, y d) una complicación añadida en esta paciente fue la barrera idiomática, que dificultó enormemente la entrevista con la familia.
La alteración del estado mental de un niño pequeño tiene un amplio diagnóstico diferencial, que incluye infecciones, traumatismos, trastornos metabólicos e intoxicaciones. La anamnesis es fundamental para orientar el diagnóstico, pero en casos de intoxicaciones, como sucedió en el caso que presentamos, la familia no siempre va a referir datos que apoyen el diagnóstico. Por tanto, debe sospecharse siempre ante un niño con sintomatología neurológica no atribuible a otra causa evidente.
El pilar más importante del tratamiento debería ser la prevención. Hay que educar a los padres acerca de los efectos adversos del consumo abusivo de sustancias, ya sea en presencia o no de los niños.
Bibliografía
- Comisión Clínica de la Delegación del Gobierno para el Plan Nacional sobre Drogas (DGPNSD). Informe sobre cannabis, febrero de 2006 [consultado el 27/11/2013]. Disponible en: http://www.pnsd.msc.es/Categoria2/publica/pdf/CannabisII.pdf
- Atakan Z. Cannabis, a complex plant: different compounds and different effects on individuals. Ther Adv Psychopharmacol. 2012; 2: 241-254.
- Fitzgerald KT, Bronstein AC, Newquist KL. Marijuana poisoning. Topics in Compan An Med. 2013; 28: 8-12.
- Martin Santos R, Crippa JA, Batalla A, Bhattacharyya S, Atakan Z, Borwardt S, et al. Acute effects of a single, oral dose of d9-tetrahydrocannabinol (THC) and cannabidiol (CBD) administration in healthy volunteers. Curr Pharm Des. 2012; 18(32): 4.966-4.979.
- Croche Santander B, Alonso Salas MT, Loscertales Abril M. Intoxicación accidental por cannabis: presentación de cuatro casos pediátricos en un hospital terciario del sur de España. Arch Argent Pediatr. 2011; 109(1): e4-7.
- Velasco Arnaiz E, Trenchs Sainz de la Maza V, Curco y Barcenilla AI, Velasco Rodríguez J, Matalí Costa JL, Luaces Cubells C. ¿Quién da positivo para cannabis en urgencias de pediatría? An Pediatr (Barc). 2010; 72(6): 385-390.
- García-Algar O, Mur Sierra A. Exposición a drogas de abuso en pediatría. An Pediatr (Barc). 2013; 79(2): 65-67.
- Bonkowsky JL, Sarco D, Pomeroy SL. Ataxia and shaking in a 2-year-old girl. Acute marijuana intoxication presenting as seizure. Pediatr Emerg Care. 2005; 21(8): 527-528.
- Hervás JA, Fiol M, Vidal C, Masip MC. Intoxicación por ingestión de hachís en niños. Med Clin (Barc). 1987; 88(14): 563.
- Rubio F, Quintero S, Hernández A, Fernández S, Cozar L, Lobato IM, et al. Flumazenil for coma reversal in children after cannabis. Lancet. 1993; 341: 1.028-1.029.
Capnografía no invasiva en la bronquiolitis aguda: utilidad clínica en urgencias
Objetivo: Analizar la utilidad de la capnografía no invasiva, o medición del dióxido de carbono espirado (EtCO2), como herramienta para evaluar la gravedad clínica de pacientes con bronquiolitis aguda que acuden a urgencias.
Material y métodos: Estudio longitudinal, prospectivo y observacional, en el que se incluyeron lactantes menores de 18 meses que acudían al servicio de urgencias por bronquiolitis aguda, durante 1 año. Se determinaron los valores de EtCO2 con cánulas nasales por absorción de infrarrojos (Oridion Microcap R) y se recogieron distintas variables epidemiológicas y clínicas de los pacientes.
Resultados: Se estudiaron 93 pacientes, un 59% varones, con una media de edad de 5,8 meses (desviación estándar [DE]= 4,2). El 80% fueron bronquiolitis leves y el 20% moderadas. No se encontraron diferencias significativas entre los valores de capnografía de ambos grupos (p= 0,96). Los valores de EtCO2 siguieron una distribución normal, con una media de 27,5 mmHg (DE= 5,34). El coeficiente de correlación entre el EtCO2 y la puntuación de gravedad fue de 0,01 (p= 0,92).
Conclusiones: No se ha encontrado ninguna asociación estadísticamente significativa entre el valor de la capnografía y la gravedad de la bronquiolitis, por lo que esta herramienta no parece útil como factor pronóstico de gravedad.
Conocimiento, actitud e información recibida sobre el programa de cribado neonatal por parte de los padres de un hospital general en España: ¿hay margen para la mejora?
Objetivo: Aunque las tasas de cobertura en los programas de cribado neonatal se acercan al 100% en nuestra región, se sabe poco del nivel de conocimiento y la información recibida por los padres en este programa, aspecto esencial para asegurar un verdadero consentimiento informado. El objetivo de este estudio es determinar el grado de conocimiento, la actitud y la información recibida por los padres en nuestra área sanitaria, usando un cuestionario ad hoc.
Resultados: La mayoría de los padres no conocen algunos aspectos esenciales sobre el programa de cribado endocrinometabólico
neonatal y dan el consentimiento sin un verdadero conocimiento sobre esta prueba.
Conclusiones: Los diferentes niveles asistenciales deberían hacer un esfuerzo para incrementar la educación de los padres sobre el cribado neonatal.
Niños portadores de una válvula de derivación de líquido cefalorraquídeo: motivos de consulta, diagnósticos y consumo de recursos en el servicio de urgencias
Objetivos: Determinar los motivos de consulta en el servicio de urgencias de los niños portadores de válvula de derivación de líquido cefalorraquídeo (VDL), así como sus diagnósticos al alta, y comparar el consumo de recursos que generan con el de la población general.
Métodos: Se revisan los datos referentes a la sintomatología, la actuación y el diagnóstico definitivo de todas las consultas realizadas en el servicio de urgencias por parte de los niños portadores de VDL, desde el 1 de abril de 2010 al 31 de marzo de 2011 (grupo 1). Se seleccionan todas las consultas generadas en el mismo año de un grupo de pacientes no portadores de VDL inmediatamente antes de las consultas de los portadores de VDL (grupo 2). El coste económico se valora mediante el número de consultas y las exploraciones complementarias.
Resultados: Se incluyen 250 consultas de portadores de VDL, que corresponden a 99 pacientes (grupo 1). Los motivos de consulta más frecuentes son los vómitos, la fiebre y la cefalea, y los diagnósticos la infección respiratoria (22,6%) y la disfunción valvular (14%). El grupo 2 queda constituido por 250 niños, que realizan 549 consultas. Los pacientes del grupo 1 reciben más exploraciones complementarias por consulta que el grupo 2 (el 48 frente al 25%; p <0,001), y el coste económico que generan también es mayor (mediana de 77,9 frente a 70 €/consulta; p <0,001); este aumento está relacionado con las consultas por sintomatología potencialmente asociada a disfunción valvular.
Conclusiones: Los niños portadores de VDL consultan a menudo por una sintomatología potencialmente asociada a disfunción valvular, pero ésta no se confirma en muchas ocasiones. El gasto sanitario que generan es superior al del resto de usuarios de urgencias, debido principalmente a las pruebas realizadas para descartar una disfunción valvular. Dada su baja frecuencia, es necesario desarrollar escalas clínicas que mejoren la selección de los pacientes a quienes deben realizarse estas pruebas.
Epidemiología de «Staphylococcus aureus» resistente a la meticilina (SAMR): experiencia en un hospital infantil
En las últimas dos décadas la prevalencia de Staphylococcus aureus resistente a la meticilina (SAMR) ha aumentado de forma notoria. El SAMR infecta frecuentemente a niños. Tradicionalmente, las infecciones por SAMR se limitaban a niños con factores de riesgo subyacentes o a niños que frecuentaban las instituciones sanitarias; sin embargo, está aumentando la prevalencia en niños sanos de la comunidad. El objetivo de este trabajo es realizar un estudio descriptivo de las características de los pacientes que han tenido una infección por SAMR en el Hospital Infantil Niño Jesús de Madrid entre octubre de 2009 y diciembre de 2011. Los datos analizados demuestran la utilidad del sistema de vigilancia epidemiológica y de las medidas de aislamiento. La mayoría de los niños incluidos en este estudio con infección por SAMR comunitaria adquirieron la infección durante algún contacto con el sistema sanitario.
Coordinación entre las unidades neonatales y los servicios de atención temprana: un reto posible
Sr. Director:
La incidencia de discapacidad en el grupo de recién nacidos (RN) pretérmino oscila entre el 5 y el 10%, y es más frecuente en el grupo de menor edad gestacional1-3.
La asistencia óptima de estos pacientes exige una adecuada atención durante su estancia en las unidades neonatales, pero también un mantenimiento de la atención tras el alta. Con frecuencia son remitidos a los diversos servicios de atención temprana (AT) tras la aplicación de determinados scores realizados a partir de distintos factores de riesgo4. Estos servicios de AT actúan de forma multidisciplinaria sobre los pacientes de riesgo, con el objetivo de promover la salud y el bienestar, mejorar la competencia y disminuir los retrasos en el desarrollo o prevenir deterioros funcionales, así como promover la adaptación y la integración familiar. Existe cierta discrepancia acerca de la efectividad de dichos servicios, sobre todo en relación con el tipo de tratamiento que se debe aplicar, si bien hay consenso acerca de sus buenos resultados a corto plazo y cuando se inician precozmente5-7.
En nuestra unidad neonatal detectamos una serie de problemas que comúnmente se presentan a la hora de remitir a estos RN a los servicios de AT: dificultad de los padres para acceder a ellos; actuación tardía por parte de los servicios de AT debido a un exceso de burocratización; dificultad de atención por parte de los pacientes pertenecientes a áreas sanitarias distintas a la del hospital de nacimiento; exceso de medicalización (posibilidad de derivación de pacientes a AT sin ser realmente necesaria dicha atención, lo cual puede suponer en los padres una carga emocional añadida, al perpetuar innecesariamente el concepto de «hijo enfermo»); duplicidad de la atención (frecuentemente asisten a más de un centro o equipo de AT de forma simultánea con el fin de mejorar aún más su evolución, sin tener en cuenta el posible agotamiento del paciente), o la dificultad para la conciliación laboral, entre otros.
Por ello, diversos especialistas en atención especializada (neonatólogos, neurólogos pediátricos, psiquiatras infantiles y trabajadoras sociales) y médicos de atención primaria, así como equipos y centros concertados de AT del área noroeste de la Comunidad de Madrid y el Instituto Madrileño de la Familia y el Menor, elaboramos un protocolo de actuación conjunta para los pacientes con riesgo de presentar alteraciones neurológicas, sensoriales o sociales. Se elaboraron unos criterios de derivación a los centros y equipos de AT (tabla 1), acordando la inclusión en el informe del centro o equipo al cual debían dirigirse los padres, informándoles de la dirección y la forma de contacto. La distribución de los pacientes se realizó según el lugar de residencia, estableciendo asimismo como objetivo no demorar la primera valoración más allá de 1 mes tras el alta. Se estableció un calendario de revisiones: en los centros de AT la valoración de los pacientes que entraban en el programa de seguimiento se realizaría trimestralmente, y en los que formaban parte del programa de tratamiento se realizaría de acuerdo con el protocolo específico de cada centro. En los equipos de AT la valoración se realizaría cada 4 meses el primer año y luego semestralmente hasta los 3 años. Igualmente, se estableció que los servicios de AT elaborarían un informe semestral que entregarían a los padres y a los profesionales encargados de la asistencia del paciente, en el que además constaría el test de Brunet-Lézine en caso de sospecha de alteración en el neurodesarrollo. En el caso de los RN que no residían en nuestra área geográfica, se acordó su derivación durante el ingreso a la trabajadora social, encargada de contactar con el servicio de AT que le correspondiera. Con el fin de valorar la evolución de los pacientes, así como la necesidad de modificación de los criterios de derivación, de forma semestral se realizan sesiones del equipo de coordinación en el hospital, donde se discuten de forma individualizada los casos de RN derivados.
Se elaboraron unos criterios de derivación a los centros y equipos de AT (tabla 1), acordando la inclusión en el informe del centro o equipo al cual debían dirigirse los padres, informándoles de la dirección y la forma de contacto. La distribución de los pacientes se realizó según el lugar de residencia, estableciendo asimismo como objetivo no demorar la primera valoración más allá de 1 mes tras el alta. Se estableció un calendario de revisiones: en los centros de AT la valoración de los pacientes que entraban en el programa de seguimiento se realizaría trimestralmente, y en los que formaban parte del programa de tratamiento se realizaría de acuerdo con el protocolo específico de cada centro. En los equipos de AT la valoración se realizaría cada 4 meses el primer año y luego semestralmente hasta los 3 años. Igualmente, se estableció que los servicios de AT elaborarían un informe semestral que entregarían a los padres y a los profesionales encargados de la asistencia del paciente, en el que además constaría el test de Brunet-Lézine en caso de sospecha de alteración en el neurodesarrollo. En el caso de los RN que no residían en nuestra área geográfica, se acordó su derivación durante el ingreso a la trabajadora social, encargada de contactar con el servicio de AT que le correspondiera. Con el fin de valorar la evolución de los pacientes, así como la necesidad de modificación de los criterios de derivación, de forma semestral se realizan sesiones del equipo de coordinación en el hospital, donde se discuten de forma individualizada los casos de RN derivados. Figura 1. Derivación de pacientes de riesgo a los diversos centros y equipos de atención temprana, así como a la trabajadora social durante el periodo 2010-2012. AT: atención tempranaLa experiencia acumulada en nuestro centro entre los años 2010 y 2012 tras la creación de este equipo de coordinación es la siguiente (figura 1): 110 pacientes han sido valorados con alguno de los factores expuestos previamente, 44 (40%) han sido remitidos a los diversos equipos de AT del área, 38 (34,5%) han sido remitidos a los centros de AT y, finalmente, 28 (25,5%) fueron remitidos a la trabajadora social por vivir en un área sanitaria distinta a la de nuestro hospital.
Figura 1. Derivación de pacientes de riesgo a los diversos centros y equipos de atención temprana, así como a la trabajadora social durante el periodo 2010-2012. AT: atención tempranaLa experiencia acumulada en nuestro centro entre los años 2010 y 2012 tras la creación de este equipo de coordinación es la siguiente (figura 1): 110 pacientes han sido valorados con alguno de los factores expuestos previamente, 44 (40%) han sido remitidos a los diversos equipos de AT del área, 38 (34,5%) han sido remitidos a los centros de AT y, finalmente, 28 (25,5%) fueron remitidos a la trabajadora social por vivir en un área sanitaria distinta a la de nuestro hospital.
Es imprescindible la coordinación de los servicios implicados en la asistencia tras el alta del RN de riesgo, dado que permite una mejor atención al paciente y sus familias.
Bibliografía
1. Sizun J, Westrup B. Early developmental care for preterm neonates: a call for more research. Arch Dis Child Fetal Neonatal Ed. 2004; 89: F384-F388.
2. Bylund B, Cervin T, Finnstrom O, Gaddlin PO, Kernell A, Leijon I, et al. Morbidity and neurological function of very low birthweight infants from the newborn period to 4 y of age. A prospective study from the south-east region of Sweden. Acta Paediatr. 1998; 87: 758-763.
3. Mikkola K, Ritari N, Tommiska V, Salokorpi T, Lehtonen L, Tammela O, et al. Neurodevelopmental outcome at 5 years of age of a national cohort of extremely low birth weight infants who were born in 1996-1997. Pediatrics. 2005; 116: 1.391-1.400.
4. Rodríguez Ogando A, Miranda Herrero MC, Castro de Castro P, Vázquez López M, Blanco Bravo D. Early stimulation in newborns with birth weight between 1,000 and 1,500 g: is it always necessary? An Pediatr (Barc). 2011; 75: 161-168.
5. Ziviani J, Feeney R, Rodger S, Watter P. Systematic review of early intervention programmes for children from birth to nine years who have a physical disability. Aust Occup Ther J. 2010; 57: 210-223.
6. Spittle A, Orton J, Anderson P, Boyd R, Doyle LW. Early developmental intervention programmes post-hospital discharge to prevent motor and cognitive impairments in preterm infants. Cochrane Database Syst Rev. 2012; 12: CD005495.
7. Nordhov SM, Rønning JA, Ulvund SE, Dahl LB, Kaaresen PI. Early intervention improves behavioral outcomes for preterm infants: randomized controlled trial. Pediatrics. 2012; 129: e9-e16.
Asma de control difícil como manifestación de una traqueomalacia
Sr. Director:
El asma de control difícil (ACD) se define como aquella insuficientemente controlada pese a un tratamiento apropiado, ajustado a la gravedad clínica. De los pacientes considerados como ACD, sólo una pequeña proporción lo son en realidad1,2.
Según la guía GEMA, el diagnóstico final de ACD exige tres condicionantes previos: a) verificar que el tratamiento es el adecuado y se cumple correctamente; b) descartar otras enfermedades que se asemejan al asma, y c) asegurar el control de los factores agravantes de la enfermedad (ácaros del polvo, humo del tabaco, estrés)1. Algunas de las enfermedades que pueden manifestarse con síntomas respiratorios que simulen asma son las siguientes: laringo-tráqueo-broncomalacia, laringotraqueobronquitis, disfunción de las cuerdas vocales, fístula traqueoesofágica, cuerpo extraño bronquial, tumor de las vías aéreas inferiores, compresión extrínseca de la vía aérea, fibrosis quística, enfermedad respiratoria por reflujo gastroesofágico (RGE) o discinesia ciliar primaria2-4. Para confirmar el diagnóstico de asma es útil la realización de una espirometría forzada cuando se observa un patrón obstructivo con valores de FEV1 y FEV1/FVC bajos e incremento del primero >12% tras el uso de un broncodilatador1. Figura 1. Curva flujo-volumen. Pico de flujo espiratorio precoz con un brusco descenso inicial y una pendiente aplanada hasta el final de la maniobra. Valores: FVC 3 L (100% del teórico), FEV1 2,3 L (93,4%), FEV1/FVC 77,8% (92%), PEF 5,2 L/s (96%), MMEF 75/25 2 L/s (68%), TLC-He 3,9 L (98%), RV-He 0,9 L (101%), RV/TLC-He 23% (96%). Sin cambios tras la administración de salbutamolPresentamos el caso de un niño de 12 años de edad, remitido a nuestro servicio para su valoración, diagnosticado de asma no alérgica desde que tenía 1 año, y de difícil control por persistir ésta de forma sintomática a pesar del tratamiento. En el periodo neonatal presentó estridor con la tos y el llanto, que fue atribuido a una laringomalacia. Sólo refiere un ingreso por crisis asmática, y ha presentado dos crisis de broncoespasmo anuales controladas ambulatoriamente. En los periodos intercrisis constataba una tos nocturna que no interfería con el sueño, y tos con el ejercicio físico, sin limitación del mismo. No refiere rinoconjuntivitis, otitis, vómitos, dolor abdominal o alteración del apetito, ronquido nocturno o apneas. Tampoco presenta tabaquismo activo ni pasivo. El tratamiento que toma es montelukast 5 mg y salmeterol/fluticasona 25/50 µg inhalada sin cámara (2 pulsaciones cada 12 h). Tanto el paciente como el padre niegan olvidos u omisiones del tratamiento. En la exploración clínica se observan unos percentiles de peso y talla de 95 y 25, respectivamente. Presenta buen color e hidratación. No se observa tiraje ni acropaquias. En la auscultación se observa una buena entrada de aire bilateral y un estridor inspiratorio con maniobras profundas, audible predominantemente en el hemitórax izquierdo. Las pruebas complementarias realizadas inicialmente fueron una radiografía de tórax, con resultado normal, y una espirometría forzada. La curva flujo-volumen (CFV) (figura 1) pone de manfiesto una disminución rápida del flujo espiratorio forzado tras el pico inicial en relación con el colapso de la vía aérea central, seguido de un flujo espiratorio disminuido en meseta, compatible con una traqueomalacia5. La prueba broncodilatadora fue negativa. Se programó una fibrolaringobroncoscopia (figura 2) que confirmó el diagnóstico de sospecha (traqueomalacia) y, además, la presencia de un edema de aritenoides. Este último hallazgo sugería la presencia de RGE, por lo que se añadió al tratamiento omeprazol 20 mg/día. A las 6 semanas, en ausencia de cambios clínicos y funcionales, se suspendió el omeprazol y se desescaló la medicación antiasmática a propionato de fluticasona 100 µg/12 h con cámara como paso previo a la suspensión definitiva. Seis meses después no ha presentado disnea ni infecciones de la vía aérea superior, tolera bien el ejercicio y presenta una auscultación pulmonar normal. En su última visita (14 años) no tomaba tratamiento médico y no refería deterioro clínico. En la espirometría de control no se apreciaron cambios respecto a las previas.
Figura 1. Curva flujo-volumen. Pico de flujo espiratorio precoz con un brusco descenso inicial y una pendiente aplanada hasta el final de la maniobra. Valores: FVC 3 L (100% del teórico), FEV1 2,3 L (93,4%), FEV1/FVC 77,8% (92%), PEF 5,2 L/s (96%), MMEF 75/25 2 L/s (68%), TLC-He 3,9 L (98%), RV-He 0,9 L (101%), RV/TLC-He 23% (96%). Sin cambios tras la administración de salbutamolPresentamos el caso de un niño de 12 años de edad, remitido a nuestro servicio para su valoración, diagnosticado de asma no alérgica desde que tenía 1 año, y de difícil control por persistir ésta de forma sintomática a pesar del tratamiento. En el periodo neonatal presentó estridor con la tos y el llanto, que fue atribuido a una laringomalacia. Sólo refiere un ingreso por crisis asmática, y ha presentado dos crisis de broncoespasmo anuales controladas ambulatoriamente. En los periodos intercrisis constataba una tos nocturna que no interfería con el sueño, y tos con el ejercicio físico, sin limitación del mismo. No refiere rinoconjuntivitis, otitis, vómitos, dolor abdominal o alteración del apetito, ronquido nocturno o apneas. Tampoco presenta tabaquismo activo ni pasivo. El tratamiento que toma es montelukast 5 mg y salmeterol/fluticasona 25/50 µg inhalada sin cámara (2 pulsaciones cada 12 h). Tanto el paciente como el padre niegan olvidos u omisiones del tratamiento. En la exploración clínica se observan unos percentiles de peso y talla de 95 y 25, respectivamente. Presenta buen color e hidratación. No se observa tiraje ni acropaquias. En la auscultación se observa una buena entrada de aire bilateral y un estridor inspiratorio con maniobras profundas, audible predominantemente en el hemitórax izquierdo. Las pruebas complementarias realizadas inicialmente fueron una radiografía de tórax, con resultado normal, y una espirometría forzada. La curva flujo-volumen (CFV) (figura 1) pone de manfiesto una disminución rápida del flujo espiratorio forzado tras el pico inicial en relación con el colapso de la vía aérea central, seguido de un flujo espiratorio disminuido en meseta, compatible con una traqueomalacia5. La prueba broncodilatadora fue negativa. Se programó una fibrolaringobroncoscopia (figura 2) que confirmó el diagnóstico de sospecha (traqueomalacia) y, además, la presencia de un edema de aritenoides. Este último hallazgo sugería la presencia de RGE, por lo que se añadió al tratamiento omeprazol 20 mg/día. A las 6 semanas, en ausencia de cambios clínicos y funcionales, se suspendió el omeprazol y se desescaló la medicación antiasmática a propionato de fluticasona 100 µg/12 h con cámara como paso previo a la suspensión definitiva. Seis meses después no ha presentado disnea ni infecciones de la vía aérea superior, tolera bien el ejercicio y presenta una auscultación pulmonar normal. En su última visita (14 años) no tomaba tratamiento médico y no refería deterioro clínico. En la espirometría de control no se apreciaron cambios respecto a las previas.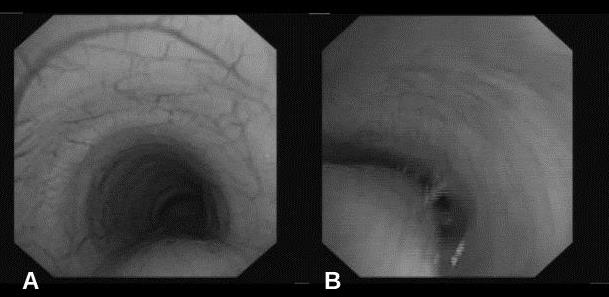 Figura 2. Fibrobroncoscopia dinámica. Visión de la tráquea. A) En la fase inspiratoria se aprecia una luz uniforme en toda su longitud. B) En la fase espiratoria se aprecia un colapso de la luz traqueal por protrusión anterior de la pars membranosaLa traquebroncomalacia se caracteriza por una debilidad de la pared y una disminución dinámica de la luz de la tráquea y/o bronquios, especialmente durante la espiración6. La malacia puede afectar a toda la tráquea o estar localizada, en cuyo caso hay que considerar la posibilidad de una compresión extrínseca o una secuela por anomalía congénita (atresia de esófago). La dificultad para la salida de aire y las secreciones durante la espiración se plasman clínicamente en estertores, sibilancias, estridor, intolerancia al ejercicio, tos, infecciones recurrentes de las vías respiratorias inferiores y atrapamiento aéreo. El grado de malacia determina la severidad de los síntomas, y en los casos más graves puede producir apnea y cianosis. Los grados leve o moderado se acompañan de síntomas similares a los presentes en el asma, por lo que cuando se trata erróneamente como tal, la respuesta a los broncodilatadores y corticoides es escasa o nula, confundiéndose con un ACD. Como consecuencia de ello, se pautan tratamientos antiasmáticos prolongados y se demora el tratamiento de las infecciones de las vías aéreas inferiores7.
Figura 2. Fibrobroncoscopia dinámica. Visión de la tráquea. A) En la fase inspiratoria se aprecia una luz uniforme en toda su longitud. B) En la fase espiratoria se aprecia un colapso de la luz traqueal por protrusión anterior de la pars membranosaLa traquebroncomalacia se caracteriza por una debilidad de la pared y una disminución dinámica de la luz de la tráquea y/o bronquios, especialmente durante la espiración6. La malacia puede afectar a toda la tráquea o estar localizada, en cuyo caso hay que considerar la posibilidad de una compresión extrínseca o una secuela por anomalía congénita (atresia de esófago). La dificultad para la salida de aire y las secreciones durante la espiración se plasman clínicamente en estertores, sibilancias, estridor, intolerancia al ejercicio, tos, infecciones recurrentes de las vías respiratorias inferiores y atrapamiento aéreo. El grado de malacia determina la severidad de los síntomas, y en los casos más graves puede producir apnea y cianosis. Los grados leve o moderado se acompañan de síntomas similares a los presentes en el asma, por lo que cuando se trata erróneamente como tal, la respuesta a los broncodilatadores y corticoides es escasa o nula, confundiéndose con un ACD. Como consecuencia de ello, se pautan tratamientos antiasmáticos prolongados y se demora el tratamiento de las infecciones de las vías aéreas inferiores7.
El caso presentado corresponde probablemente a una traqueomalacia congénita leve, tratada durante años como asma y, finalmente, considerada como ACD antes de remitir al paciente a nuestro servicio.
La malacia de las vías aéreas se asocia frecuentemente a RGE8. La relajación transitoria del esfínter esofágico inferior respondería a un mecanismo reflejo desencadenado por la distensión del esófago, secundaria al paso de aire durante la espiración, y del estómago, por el aire previamente deglutido9. La presencia de edema de aritenoides en el caso presentado sugiere un RGE, aunque el tratamiento antiácido no se acompañó de una mejoría clínica constatable.
El diagnóstico definitivo de traqueomalacia se basa en la visualización del colapso dinámico de la vía aérea. En los adultos se puede realizar una tomografía computarizada en inspiración y espiración forzada, aunque la fibrobroncoscopia constituye la técnica de elección en los niños, cuya colaboración es limitada5,6. En los casos de ACD es necesario reconsiderar el diagnóstico, realizando una espirometría forzada antes de investigar otras causas3. La CFV es sugestiva de traqueomalacia cuando presenta un descenso rápido del pico de flujo inicial, seguido de una meseta prolongada espiratoria10.
Pese a la creencia inicial de resolución clínica y funcional de la traqueobroncomalacia en los primeros años de vida, la mayoría de los niños diagnosticados endoscópicamente presentan síntomas persistentes y una alteración espirométrica (obstructiva) hasta, al menos, el inicio de la adolescencia5. En el caso presentado se observa una mejoría progresiva de la clínica con el tiempo, con o sin tratamiento antiasmático. Puede que esta evolución sea casual o que los síntomas, aunque presentes, no sean interpretados como patológicos por parte del paciente y, por tanto, no los comunique.
En conclusión, la CFV de la espirometría forzada en los pacientes evaluados por ACD puede orientar al diagnóstico de traqueomalacia, aunque es necesaria la confirmación endoscópica.
Bibliografía
- Plaza V. coordinador. Gema 2009. Guía española para el manejo del asma. Disponible en: http://www.gemasma.com
- Navarro M, Andrés A, Asensio O, García ML, Liñán S, Villa JR. Guía de diagnóstico y tratamiento del asma de control difícil en el niño. An Pediatr. 2009; 71: 548-567.
- Bush A, Saglani S. Management of severe asthma in children. Lancet. 2010; 376: 814-825.
- Weinberger M, Abu-Hasan M. Pseudo-asthma: when cough, wheezing, and dyspnea are not asthma. Pediatrics. 2007; 120: 855-864.
- Moore P, Smith H, Greer R, McElrea M, Masters I. Pulmonary function and long-term follow-up of children with tracheobronchomalacia. Pediatr Pulmonol. 2012; 47: 700-705.
- Majid A, Fernández L, Fernández-Bussy S, Herth F, Ernst A. Traqueobroncomalacia. Arch Bronconeumol. 2010; 46: 196-202.
- Boogaard R, Huijsmans SH, Pijnenburg MW, Tiddens HA, De Jongste JC, Merkus PJ. Tracheomalacia and bronchomalacia in children: incidence and patient characteristics. Chest. 2005; 128: 3.391-3.397.
- Yalçın E, Doğru D, Özçelik U, Kiper N, Tana Aslan A, Gözaçan A. Tracheomalacia and bronchomalacia in 34 children: clinical and radiologic profiles and associations with other diseases. Clin Pediatr. 2005; 44: 777-781.
- Turbyville JC. Applying principles of physics to the airway to help explain the relationship between asthma and gastroesophageal reflux. Med Hypotheses. 2010; 74: 1.075-1.080.
- Majid A, Sosa AF, Ernst A, Feller-Kopman D, Folch E, Singh A, et al. Pulmonary function and flow volume loop patterns in patients with tracheobronchomalacia. Respir Care. 2013 [consultado el 20 julio de 2013]. Disponible en: http://rc.rcjournal.com/content/early/2013/03/12/respcare.02277.full.pdf+html
Cobertura de vacunas no sistemáticas en pediatría de un consultorio semiurbano de Valladolid
Introducción: La vacunación infantil es un pilar fundamental en la prevención de las enfermedades transmisibles, actuando a nivel individual y proporcionando inmunidad de grupo. Además de las vacunas sistemáticas, existen vacunas que se recomienda administrar en edad pediátrica, entre ellas la vacuna antineumocócica conjugada (VNC) y las vacunas contra la varicela y el rotavirus, que en la mayoría de las comunidades no están financiadas por los servicios públicos de salud. El objetivo de este estudio es estimar la evolución de la cobertura vacunal de VNC, varicela y rotavirus tras su recomendación.
Material y métodos: Estudio descriptivo retrospectivo de todos los registros de vacunas no sistemáticas de niños nacidos durante el periodo 1999-2008 del consultorio local de pediatría de La Flecha de Valladolid.
Resultados: El número total de tarjetas de vacunación revisadas de niños nacidos entre el 1 de enero de 1999 y el 31 de diciembre de 2008 fue de 1.339. En total, 916 niños (68,4%; intervalo de confianza del 95%: 65,8-70,9) recibieron alguna dosis de VNC, y de ellos 635 (69,3%) recibieron la pauta completa de 4 dosis. De los nacidos en 1999, el 5,9% recibió alguna dosis de VNC, frente al 95,9% de los nacidos en 2008. Fueron vacunados frente a la varicela 646 (48,2%), un 4,4% de los nacidos en 1999, frente a un 78,6% de los nacidos en 2008. De rotavirus se revisaron 563 tarjetas, con 248 (44%) vacunados.
Conclusiones: La cobertura vacunal en los niños del consultorio local de La Flecha de vacunas no financiadas es elevada, con una clara tendencia ascendente desde su implantación.
Neonatos con necrosis cutánea por extravasación de gluconato cálcico
Las lesiones cutáneas por extravasación se producen por la salida o introducción directa de fármacos o líquidos al tejido celular subcutáneo en el transcurso de un tratamiento intravenoso. Los fármacos que con mayor frecuencia producen daño por extravasación son las soluciones hiperosmolares, los agentes vasopresores y los quimioterápicos. El gluconato cálcico es un ácido débil que se comporta como una solución hipertónica. Los neonatos, los ancianos y los pacientes ingresados en unidades de cuidados intensivos son la población que presenta este tipo de complicación con mayor frecuencia y gravedad, debido a su mala perfusión y delgadez de la piel y a la incapacidad para localizar el dolor. Los casos descritos en la bibliografía de necrosis cutánea por gluconato cálcico en neonatos son excepcionales. No hay una única forma de tratamiento de este tipo de patología. Se han empleado pautas conservadoras o tratamientos agresivos, con escisión amplia de los tejidos y cierre mediante injerto. Presentamos los casos de 2 recién nacidos con necrosis cutánea secundaria a la extravasación de gluconato cálcico, sin infección asociada, que evolucionaron favorablemente con tratamiento conservador, consistente en el empleo de apósitos de colágeno de origen porcino. Según nuestra experiencia, ésta podría ser una alternativa terapéutica útil en pacientes con esta infrecuente patología.
Traumatismo craneoencefálico en un servicio de urgencias
Introducción: El traumatismo craneoencefálico (TCE) es una patología importante en pediatría por su frecuencia y por la carga asistencial que conllevan sus secuelas.
Objetivo: Conocer las características epidemiológicas de los pacientes con TCE atendidos en el Servicio de Urgencias Pediátricas del Nuevo Hospital «Río Hortega» de Valladolid, tras la reciente instauración de un nuevo protocolo de manejo del TCE.
Material y métodos: Realizamos un estudio descriptivo, longitudinal y observacional, durante un periodo de 6 meses, en el que se incluyeron 127 pacientes que presentaron TCE como diagnóstico. Los datos se recogieron mediante un cuestionario preestablecido.
Resultados: La media de edad de los pacientes era de 3,13 años, y en su mayoría eran varones (55,9%). La causa más frecuente de TCE fue la caída accidental. La aparición de clínica es más habitual en niños mayores de 2 años. La mayoría de los casos se clasificaron como leves (94,5%) y sólo se prescribieron 4 ingresos hospitalarios; no se registró ningún fallecimiento; la tomografía computarizada se realizó en un 8,9% de los casos.
Conclusión: Los resultados obtenidos en este estudio son similares a los hallados en la bibliografía, aunque observamos una menor morbimortalidad asociada y una menor indicación de pruebas diagnósticas. La exploración neurológica inicial y el cálculo de la escala de Glasgow en los pacientes con TCE siguen siendo las principales herramientas para establecer la prioridad en su manejo diagnóstico-terapéutico y su pronóstico.
Supraglotitis atípica en la era postepiglotitis
Sr. Director:
La supraglotitis es una inflamación aguda de la epiglotis/supraglotis, de causa generalmente infecciosa, que suele provocar una obstrucción rápida y potencialmente letal de la vía respiratoria, por lo que se considera una emergencia médica1,2. Clásicamente, y de forma típica, era consecuencia de una infección por Haemophilus influenzae tipo b (Hib) que, tras la implantación en nuestro medio de la vacunación universal frente al mismo, ha pasado a ser una rareza y, por tanto, una entidad clínica casi desconocida para los pediatras con menos de 15 años de experiencia. La práctica erradicación del Hib como agente causal, condiciona un incremento relativo de otras causas2,3, tanto infecciosas (bacterianas, víricas o fúngicas) como no infecciosas (edema angioneurótico, traumatismos, lesiones cáusticas...), así como de otras posibilidades que por su curiosidad merecen ser reseñadas.
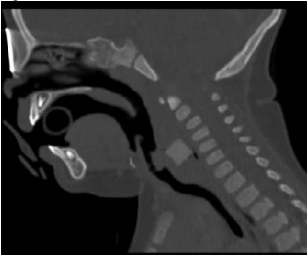 Figura 1. Tomografía computarizada. Corte sagitalPresentamos el caso de un niño de 18 meses de edad, remitido a la unidad de cuidados intensivos (UCI) de nuestro centro, con la sospecha clinicorradiológica (radiografía lateral de cuello) de epiglotitis aguda. El paciente carecía de antecedentes familiares o personales de interés y seguía el calendario de inmunizaciones vigente en nuestra comunidad autónoma, que incluye a esta edad 4 dosis de vacuna conjugada frente a Hib. La familia refería que el niño estaba previamente asintomático, excepto por cierta disminución de la ingesta en los días anteriores, y presentaba desde hacía 12 horas un cuadro de fiebre elevada (39,5 oC), decaimiento y dificultad respiratoria progresiva, con rechazo alimentario y babeo casi continuo. La exploración física revelaba una moderada afectación del estado general y fiebre (38,5 oC), posición en «trípode», babeo continuo, hipofonía con estridor inspiratorio leve e intermitente, sin tiraje intercostal significativo. La coloración cutánea y la hidratación de las mucosas eran normales. La auscultación cardiopulmonar era simétrica y mostraba una discreta hipoventilación bilateral. Los pulsos distales eran palpables, con una presión arterial en percentiles para la edad y el tiempo de relleno capilar normal. En los estudios complementarios realizados, la analítica mostraba los siguientes resultados: 11.740 leucitos/mm3 (72% neutrófilos), hemoglobina 9,7 g/dL, plaquetas 436.000/mm3, y proteína C reactiva 38,64 mg/L (valores normales: 0-3). La radiografía lateral de cuello revelaba una probable epiglotitis. Con el juicio clínico de epiglotitis aguda se inició tratamiento antibiótico con ceftriaxona y metilprednisolona. Para confirmar el diagnóstico y facilitar la intubación endotraqueal electiva del paciente se procedió a realizar una fibroendoscopia por vía nasal, que mostró una morfología normal de la epiglotis y la glotis. Ante la ausencia de hallazgos diagnósticos se realizó una tomografía computarizada de cuello con reconstrucción multiplanar, que puso de manifiesto la presencia de un cuerpo extraño (dado de parchís) entre la hipofaringe y la porción cervical del esófago, con un importante aumento de las partes blandas asociado, que provocaba una compresión laringotraqueal extrínseca significativa (figuras 1 y 2). El dado fue extraído mediante esofagoscopia sin incidencias, lo que propició una mejoría clínica rápida y progresiva del paciente. La familia no refirió en ningún momento, ni a priori ni a posteriori, sospecha de episodios de atragantamiento.
Figura 1. Tomografía computarizada. Corte sagitalPresentamos el caso de un niño de 18 meses de edad, remitido a la unidad de cuidados intensivos (UCI) de nuestro centro, con la sospecha clinicorradiológica (radiografía lateral de cuello) de epiglotitis aguda. El paciente carecía de antecedentes familiares o personales de interés y seguía el calendario de inmunizaciones vigente en nuestra comunidad autónoma, que incluye a esta edad 4 dosis de vacuna conjugada frente a Hib. La familia refería que el niño estaba previamente asintomático, excepto por cierta disminución de la ingesta en los días anteriores, y presentaba desde hacía 12 horas un cuadro de fiebre elevada (39,5 oC), decaimiento y dificultad respiratoria progresiva, con rechazo alimentario y babeo casi continuo. La exploración física revelaba una moderada afectación del estado general y fiebre (38,5 oC), posición en «trípode», babeo continuo, hipofonía con estridor inspiratorio leve e intermitente, sin tiraje intercostal significativo. La coloración cutánea y la hidratación de las mucosas eran normales. La auscultación cardiopulmonar era simétrica y mostraba una discreta hipoventilación bilateral. Los pulsos distales eran palpables, con una presión arterial en percentiles para la edad y el tiempo de relleno capilar normal. En los estudios complementarios realizados, la analítica mostraba los siguientes resultados: 11.740 leucitos/mm3 (72% neutrófilos), hemoglobina 9,7 g/dL, plaquetas 436.000/mm3, y proteína C reactiva 38,64 mg/L (valores normales: 0-3). La radiografía lateral de cuello revelaba una probable epiglotitis. Con el juicio clínico de epiglotitis aguda se inició tratamiento antibiótico con ceftriaxona y metilprednisolona. Para confirmar el diagnóstico y facilitar la intubación endotraqueal electiva del paciente se procedió a realizar una fibroendoscopia por vía nasal, que mostró una morfología normal de la epiglotis y la glotis. Ante la ausencia de hallazgos diagnósticos se realizó una tomografía computarizada de cuello con reconstrucción multiplanar, que puso de manifiesto la presencia de un cuerpo extraño (dado de parchís) entre la hipofaringe y la porción cervical del esófago, con un importante aumento de las partes blandas asociado, que provocaba una compresión laringotraqueal extrínseca significativa (figuras 1 y 2). El dado fue extraído mediante esofagoscopia sin incidencias, lo que propició una mejoría clínica rápida y progresiva del paciente. La familia no refirió en ningún momento, ni a priori ni a posteriori, sospecha de episodios de atragantamiento.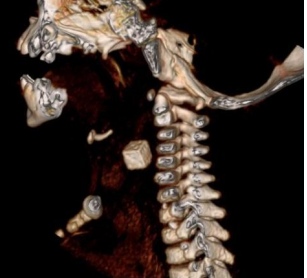 Figura 2. Tomografía computarizada. Reconstrucción multiplanar en 3 dimensionesEl caso presentado es destacable tanto por la clínica sugestiva de un proceso infeccioso agudo que provoca una obstrucción severa de la vía respiratoria superior (epiglotitis/supraglotitis) como por estar causado por un cuerpo extraño cúbico localizado en la zona faringoesofágica. La impactación de cuerpos extraños en esta zona es relativamente frecuente en niños4. La ausencia de un antecedente claro de atragantamiento, o de síntomas respiratorios al inicio (este paciente probablemente portaba el cuerpo extraño en su vía digestiva superior desde hacía varios días), no deben obviar esta posibilidad diagnóstica.
Figura 2. Tomografía computarizada. Reconstrucción multiplanar en 3 dimensionesEl caso presentado es destacable tanto por la clínica sugestiva de un proceso infeccioso agudo que provoca una obstrucción severa de la vía respiratoria superior (epiglotitis/supraglotitis) como por estar causado por un cuerpo extraño cúbico localizado en la zona faringoesofágica. La impactación de cuerpos extraños en esta zona es relativamente frecuente en niños4. La ausencia de un antecedente claro de atragantamiento, o de síntomas respiratorios al inicio (este paciente probablemente portaba el cuerpo extraño en su vía digestiva superior desde hacía varios días), no deben obviar esta posibilidad diagnóstica.
En los pacientes con clínica sugestiva de epiglotitis es imprescindible realizar un rápido diagnóstico de sospecha y establecer un adecuado manejo de la vía respiratoria para evitar complicaciones graves5. El diagnóstico es fundamentalmente clínico –el paciente presentaba todos los síntomas guía del cuadro–, y aunque puede complementarse con la radiografía simple de la vía respiratoria en proyección lateral, no se debe esperar de ella una suficiente sensibilidad ni especificidad6. Una vez sospechada, la epiglotitis se convierte en una emergencia médica que tiene como prioridad terapéutica el control de la vía respiratoria mediante intubación endotraqueal7. Dado que la intubación puede ser complicada, incluso en manos expertas, se recomienda utilizar dispositivos para el manejo de la vía respiratoria difícil, como la intubación guiada por fibroendoscopia, en un medio dotado con recursos humanos y materiales adecuados8 (UCI o quirófano).
En conclusión, la obstrucción aguda de la vía respiratoria superior en un lactante con signos de infección en la era posvacunación anti-Hib puede tener diversas causas, entre las que se encuentra la impactación faríngea de un cuerpo extraño. Con independencia de la causa, es prioritario asegurar la vía respiratoria por parte de profesionales con experiencia, habilidad y recursos técnicos suficientes en un entorno adecuado.
Bibliografía
1. Roosevelt G. Obstrucción inflamatoria aguda de las vías altas (crup, epiglotitis, laringitis y traqueítis bacteriana). En: Kliegman RM, Behrman RE, Jenson HB, Stanton BF, eds. Nelson textbook of pediatrics (ed. esp.). Madrid: Saunders-Elsevier España, 2009; 1.762-1.767.
2. Faden H. The dramatic change in the epidemiology of pediatric epiglotitis. Pediatr Emerg Care. 2006; 22(6): 443-444.
3. Sobol SE, Zapata S. Epiglottitis and croup. Otolaryngol Clin North Am. 2008; 41(3): 551-566.
4. McGahren ED. Esophageal foreign bodies. Pediatr Rev. 1999; 20(4): 129-133.
5. D'Agostino J. Pediatric airway nightmares. Emerg Med Clin North Am. 2010; 28(1): 119-126.
6. Dawson KP, Steinberg A, Capaldi N. The lateral radiograph of neck in laryngo-tracheo-bronchitis (croup). J Qual Clin Pract. 1994; 14(1): 39-43.
7. Rafei K, Lichenstein R. Airway infectious disease emergencies. Pediatr Clin North Am. 2006; 53(2): 215-242.
8. Damm M, Eckel HE, Jungehülsing M, Roth B. Airway endoscopy in the interdisciplinary management of acute epiglottitis. Int J Pediatr Otorhinolaryngol. 1996; 38(1): 41-51.
Afectación renal en las cardiopatías congénitas
Las cardiopatías congénitas (CC) son las anomalías congénitas estructurales más frecuentes, y pueden asociar problemas renales congénitos de forma no desdeñable. Aunque la afectación cardiaca secundaria a problemas renales está bien determinada, los efectos que producen las CC en sus distintas variantes sintomáticas sobre los riñones son bastante desconocidos. La mejora de los medios técnicos y humanos desde los comienzos en esta área hasta nuestros días ha permitido el aumento de la supervivencia y la calidad de vida a medio-largo plazo de estos pacientes. Esto ha diversificado la morbilidad asociada a su evolución y tratamiento, y es menor el daño derivado de la evolución natural de las CC. Existe una mayor concienciación sobre la profilaxis y el tratamiento precoz de los problemas derivados, fundamentalmente, de la cirugía con circulación extracorpórea, las cirugías paliativas y el trasplante cardiaco. Asimismo, se tiene un mayor conocimiento y se toman más precauciones en la administración de los múltiples fármacos con efectos adversos renales que pueden usarse en los pacientes con CC.
Tratamiento de hemangiomas con propranolol sistémico y timolol tópico
Sr. Director:
En 2008 se introdujo el propranolol para el tratamiento de los hemangiomas, con gran eficacia y escasos efectos adversos, y en 2010 el timolol tópico, con éxito en los hemangiomas pequeños poco sobreelevados.
Presentamos los casos de 4 pacientes (3 mujeres y 1 varón), cuya media de edad era de 4 meses (rango: 4-5), con hemangiomas en la región periorbitaria (2 en el canto interno del ojo derecho, 1 en el canto interno del ojo izquierdo y 1 en el ángulo externo del ojo derecho) de un tamaño medio de 7,7 mm (rango: 4-25).
Los pacientes fueron tratados entre julio de 2012 y mayo de 2013 para prevenir defectos visuales. Se les aplicó timolol en colirio durante 1 mes, sin que experimentaran mejoría, y posteriormente propranolol sistémico (ingresaron las primeras 72 horas en el hospital para vigilar los posibles efectos adversos) en una dosis de 1 mg/kg/12 h con reducción gradual, durante una media de 7 meses (rango: 1-9). Posteriormente, se inició una pauta de timolol en gel al 0,1% tópico, debido a la observación de un discreto aumento de tamaño (caso número 2) o para evitar recidivas, durante una media de 3 meses (rango: 1-5), que se interrumpió en 2 pacientes por apreciarse en ellos una remisión casi completa. El porcentaje medio de remisión fue del 80% (rango: 70-85), sin efectos adversos ni recidivas (figura 1).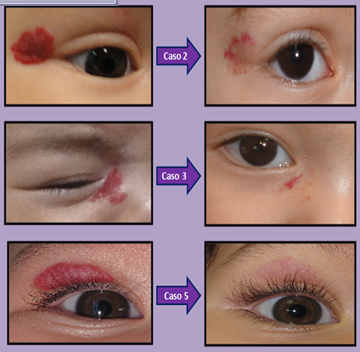 Figura 1. Evolución clínica de los hemangiomasEl mecanismo de acción de ambos fármacos es desconocido: parecen producir vasoconstricción e inhibir los factores angiogénicos (VEGF o bFGF)1,2. El propranolol se emplea en dosis de 2-3 mg/kg/día3,5, con escasos efectos adversos leves (hipoglucemia, hiperreactividad bronquial, etc.)1-4. Al suspenderlo, es frecuente observar un leve aumento de tamaño de los hemangiomas; algunos estudios reflejan tasas de recurrencia del 8%5, quizá debido a su retirada en la fase proliferativa (se aconseja mantenerlo hasta los 8-12 meses de edad)6,7. Si se diagnostica la recidiva precozmente y el hemangioma está poco sobreelevado, es eficaz el timolol tópico al 0,5% en colirio8, y al 0,1% en gel9, y presenta una menor tasa de absorción sistémica y efectos adversos8,9. Es especialmente útil en el área periorbitaria, donde los corticoides intralesionales pueden deformar la morfología palpebral o elevar la presión intraocular8.
Figura 1. Evolución clínica de los hemangiomasEl mecanismo de acción de ambos fármacos es desconocido: parecen producir vasoconstricción e inhibir los factores angiogénicos (VEGF o bFGF)1,2. El propranolol se emplea en dosis de 2-3 mg/kg/día3,5, con escasos efectos adversos leves (hipoglucemia, hiperreactividad bronquial, etc.)1-4. Al suspenderlo, es frecuente observar un leve aumento de tamaño de los hemangiomas; algunos estudios reflejan tasas de recurrencia del 8%5, quizá debido a su retirada en la fase proliferativa (se aconseja mantenerlo hasta los 8-12 meses de edad)6,7. Si se diagnostica la recidiva precozmente y el hemangioma está poco sobreelevado, es eficaz el timolol tópico al 0,5% en colirio8, y al 0,1% en gel9, y presenta una menor tasa de absorción sistémica y efectos adversos8,9. Es especialmente útil en el área periorbitaria, donde los corticoides intralesionales pueden deformar la morfología palpebral o elevar la presión intraocular8.
Queremos destacar la buena respuesta al timolol tópico en los pacientes para evitar o tratar las recidivas.
Bibliografía
1. Leaute-Labreze C, Taieb A. Efficacy of beta-blockers in infantile haemangiomas: the physiopathological significance and therapeutic consequences. Ann Dermatol Venerol. 2008; 135: 860-862.
2. Fette A. Propranolol in use for treatment of complex infant hemangiomas: literature review reganding current guidelines for preassessment and standards for care before initiation of therapy. Sci World J. 2013; 850193.
3. Lawley LP, Siegfried E, Todd JL. Propranolol treatment for hemangioma of infancy: risks and recommendations. Pediatr Dermatol. 2009; 26: 610-614.
4. Holmes WJ, Mishra A, Gorst C, Liew SH. Propranolol as first-line treatment for rapidly proliferating infantile haemangiomas. J Plast Reconstr Aesthet Surg. 2011; 64: 445-451.
5. Xiao Q, Li Q, Zhang B, Yu W. Propranolol therapy of infantile hemangiomas: efficacy, adverse effects, and recurrence. Pediatr Surg Int. 2013; 29(6): 575-581.
6. Spiteri Cornish K, Reddy AR. The use of propranolol in the management of periocular capillary haemangioma: a systematic review. Eye (Lond). 2011; 25(10): 1.277-1.283.
7. Sans V, Dumas de la Roque E, Berge J, Grenier N, Boralevi F, Mazereeuw-Hautier J, et al. Propranolol for severe infantile haemangiomas: follow-up report. Pediatrics. 2009; 124: 423-431.
8. Weissenstein A, Straeter A, Villalon G, Bittmann S. Topical timolol for small infantile hemangioma: a new therapy option. Turk J Pediatr. 2012; 54(2): 156-158.
9. Pope E, Chakkittakandiyil A. Topical timolol gel for infantile hemangiomas: a pilot study. Arch Dermatol. 2010; 14: 564-565.
Abuso sexual infantil: desafío multidisciplinar. Un abordaje integral del problema para mejorar su detección y la atención a la víctima
El abuso sexual infantil (ASI) es el delito de malos tratos a menores que más sumergida y silenciosamente ocurre ante la sociedad, por lo que en un alto porcentaje queda impune. Las secuelas que origina en la psicología de la víctima son profundas y prolongadas, y a menudo resultan devastadoras para su biografía posterior, hecho que sólo puede ser evitado si el abuso es detectado y se brinda al menor una adecuada rehabilitación psicoemocional. La mejora en su detección y abordaje profesional es una responsabilidad que recae, entre otros servidores públicos, sobre el pediatra. Pero el análisis objetivo de este problema pone de manifiesto que las formas más comunes de presentación clínica del ASI ante el pediatra son las crípticas, sobre todo en forma de trastornos comportamentales o de somatizaciones neuróticas de la víctima, a priori inespecíficas, por efecto del desbordamiento emocional debido al padecimiento silencioso y a la vivencia solitaria de desamparo, en la mayoría de los casos, sin mediar revelación alguna por parte de aquélla ni hallar pruebas físicas en su exploración. Ante este hecho, y partiendo sólo de una mera sospecha o posibilidad intuida, el pediatra se enfrenta a un auténtico desafío en su deber de detección, asistencia, notificación y custodia a la víctima.
El presente trabajo tiene por objetivo ayudar al pediatra a orientar correctamente su actuación al afrontar este desafío. Se expone para ello el resultado de un análisis integral del problema, en el que han sido abordados no sólo aspectos de la presentación clínica y la actuación médica a recomendar, sino también de la fenomenología social y familiar del ASI y del devenir judicial y biográfico de los casos, con el fin de orientar mejor la actuación pediátrica. Ésta, que debe tener como objetivo prioritario la protección y rehabilitación emocional del menor, pero intentando minimizar al máximo las posibles repercusiones psicosociales en la víctima y su familia, no halla su única solución en el aumento de formación y concienciación pediátricas, sino que exige la habilitación de recursos especializados y multidisciplinares, ágiles, discretos y capaces de asumir un seguimiento coordinado a largo plazo, lamentablemente aún no disponibles en muchas comunidades de nuestro país. Este tipo de seguimiento multidisciplinar y coordinado, necesario también para otras formas de sospecha de maltrato y patologías de índole psicosocial, es justificación suficiente para reivindicar la creación de Unidades de Pediatría Psicosocial.
Trastornos del espectro autista. Puesta al día (II): diagnóstico y tratamiento
Los trastornos del espectro autista (trastornos generalizados del desarrollo) engloban un grupo de enfermedades que tienen en común las siguientes características: afectación de la interacción social, escasa actividad imaginativa, alteración de la comunicación verbal y no verbal, y comportamientos estereotipados y repetitivos. Se trata de trastornos del neurodesarrollo que se caracterizan por una enorme complejidad y heterogeneidad, tanto desde el punto de vista neurobiológico (genética, neuroimagen, comportamiento y cognición, etc.) como clínico. Aunque el pronóstico de los niños con este trastorno es variable, así como las trayectorias evolutivas y la respuesta al tratamiento, sus efectos sobre la habilidad para la socialización, el autocuidado y la participación en la comunidad producen un deterioro crónico. El autismo no afecta sólo de forma negativa al niño, sino también a su familia, considerándose actualmente como un trastorno neurológico del comportamiento que sucede a lo largo de un continuo en cuanto a gravedad y sintomatología. El tratamiento precoz se asocia a una mejoría en los procesos adaptativos, cognitivos y lingüísticos, lo que constituye un fértil terreno de actuación multidisciplinaria que puede propiciar un gran beneficio para estos pacientes.
Bases para la terapia con líquidos y electrólitos. Modelos fisiológicos del equilibrio ácido-base (III): Uso práctico del modelo fisicoquímico de Stewart a pie de cama en la unidad de cuidados intensivos pediátrica (parte 2)
En las últimas dos décadas hemos asistido a una revolución en el conocimiento científico de la fisiología y las alteraciones del equilibrio ácido-base. En la primera parte de esta serie de artículos revisamos el modelo «tradicional», la aproximación centrada en el bicarbonato y basada en el trabajo pionero de Henderson y Hasselbalch, que es aún la más utilizada en la práctica clínica diaria. En la segunda y la tercera parte revisamos la teoría de otros modelos más modernos, particularmente el de Stewart, derivado al final de los años setenta desde las leyes de la química física. Con este modelo, tal como fue desarrollado por Peter Stewart y Peter Constable, utilizando la presión parcial de dióxido de carbono (pCO2), la diferencia de iones fuertes (SID) y la concentración total de ácidos débiles ([Atot]), somos capaces de predecir con exactitud la acidez del plasma y deducir el saldo neto de iones no medidos (NUI). La interpretación del equilibrio ácido-base no será nunca más un arte intuitivo y arcano. Se ha convertido en un cálculo exacto que puede realizarse automáticamente con ayuda del software moderno. En las últimas tres partes, utilizando a pie de cama el strong ion calculator y la historia clínica, mostraremos cómo el modelo fisicoquímico cuantitativo tiene ventajas sobre los tradicionales, principalmente en las situaciones fisiológicas extremas que se viven con los pacientes de la unidad de cuidados intensivos pediátrica o en las alteraciones congénitas del metabolismo.
Trastornos del espectro autista. Puesta al día (I): introducción, epidemiología y etiología
Los trastornos del espectro autista (trastornos generalizados del desarrollo) engloban un grupo de enfermedades que tienen en común las siguientes características: afectación de la interacción social, escasa actividad imaginativa, alteración de la comunicación verbal y no verbal, así como comportamientos estereotipados y repetitivos. Se trata de trastornos del neurodesarrollo que se caracterizan por su enorme complejidad y heterogeneidad, tanto desde el punto de vista neurobiológico (genética, neuroimagen, comportamiento y cognición, etc.) como clínico. Aunque el pronóstico de los niños con este trastorno es variable, así como las trayectorias evolutivas y la respuesta al tratamiento, sus efectos sobre la habilidad para la socialización, el autocuidado y la participación en la comunidad producen un deterioro crónico. El autismo no afecta sólo de forma negativa al niño, sino también a su familia, y actualmente se considera un trastorno neurológico del comportamiento que sucede a lo largo de un continuo en cuanto a gravedad y sintomatología. El tratamiento precoz se asocia a una mejoría en los procesos adaptativos, cognitivos y lingüísticos, lo que constituye un fértil terreno de actuación multidisciplinaria que puede resultar en un gran beneficio para estos pacientes.
Bases para la terapia con líquidos y electrólitos. Modelos fisiológicos del equilibrio ácido-base (III): Uso práctico del modelo fisicoquímico de Stewart a pie de cama en la unidad de cuidados intensivos pediátrica (parte 1)
En las últimas dos décadas hemos asistido a una revolución en el conocimiento científico de la fisiología y las alteraciones del equilibrio ácido-base. En la primera parte de esta serie de artículos revisamos el modelo «tradicional», la aproximación centrada en el bicarbonato y basada en el trabajo pionero de Henderson y Hasselbalch, que es aún la más utilizada en la práctica clínica diaria. En la segunda y la tercera parte revisamos la teoría de otros modelos más modernos, particularmente el de Stewart, derivado al final de los años setenta desde las leyes de la química física. Con este modelo, tal como fue desarrollado por Peter Stewart y Peter Constable, utilizando la presión parcial de dióxido de carbono (pCO2), la diferencia de iones fuertes (SID) y la concentración total de ácidos débiles ([Atot]), somos capaces de predecir con exactitud la acidez del plasma y deducir el saldo neto de iones no medidos (NUI). La interpretación del equilibrio ácido-base no será nunca más un arte intuitivo y arcano. Se ha convertido en un cálculo exacto que puede realizarse automáticamente con ayuda del software moderno. En las últimas tres partes, utilizando a pie de cama el strong ion calculator y la historia clínica, mostraremos cómo el modelo fisicoquímico cuantitativo tiene ventajas sobre los tradicionales, principalmente en las situaciones fisiológicas extremas que se viven con los pacientes de la unidad de cuidados intensivos pediátrica o en las alteraciones congénitas del metabolismo.