Mónica Noguerol
Borrando fronteras entre las enfermedades autoinmunes, autoinflamatorias e inmunodeficiencias
Falsos mitos sobre alergias alimentarias
Nutribén® esclarece las 5 creencias más comunes entre los padres
- Enfermedad celíaca. Es una Intolerancia permanente al gluten. Esta requiere de una alimentación estricta sin presencia del gluten, ya que es la única terapia existente para sobrellevarlo.
- Sensibilidad al gluten, no celíaca. A diferencia de la enfermedad celíaca, esta puede ser transitoria y desaparecer al cabo de un par de años sin la ingesta de gluten.
- Alergia al trigo. Esta sí que se presenta como un caso de alergia al cereal al 100%, con todos los riesgos que ello supone.
1. Clasificación de la Academia Europea de Alergia e Inmunología clínica.
2. Estudio de la Sociedad Española de Inmunología Clínica, Alergología y Asma Pediátrica.
Las complicaciones respiratorias son uno de los principales problemas en niños con enfermedad neuromuscular
- Especialistas en patología respiratoria pediátrica de toda España se reúnen estos días con motivo de la XLI Reunión de la Sociedad Española de Neumología Pediátrica, con el objetivo de acercar la neumología infantil a la práctica pediátrica cotidiana y hacer una revisión de las técnicas neumológicas básicas de aplicabilidad en la práctica clínica
- En esta ocasión, se celebrará el I Taller en broncoscopia pediátrica, en el que se abordará el manejo del paciente con enfermedad neuromuscular y se hará especial hincapié en la problemática que supone las infecciones por VRS, especialmente en niños con neumopatías crónicas, entre otros temas relevantes
¿Quieres saber más sobre los trastornos del neurodesarrollo y su transición a la edad adulta?
El próximo viernes 10 de mayo se celebrará en el Hospital Universitari Vall d’Hebron la XVII Jornada ADANA sobre los trastornos del neurodesarrollo y su transición a la vida adulta. La jornada está dirigida a profesionales de la salud, principalmente psiquiatras, psicólogos, neuropediatras y médicos de atención primaria.
- ¿Qué atención necesitan estos jóvenes o adultos?
- ¿Tienen la misma eficacia los tratamientos y terapias utilizados en la infancia?
- ¿Qué papel desempeñan las familias en el proceso de transición y en el acompañamiento del paciente adulto?
Caso clínico de enfermedad de Fabry
Los cereales en la alimentación del lactante y el niño pequeño
Prescripción de antibióticos para niños en los servicios de urgencias de Estados Unidos (2009-2014) / Toxicidad del cannabis en pediatría
- Es predecible la etiología más frecuente de cada infección si se tienen en cuenta su localización y la edad del paciente.
- Las infecciones respiratorias altas son las que más prescripción antibiótica generan, y en muchos casos erróneamente, ya que la etiología viral es la más frecuente, sobre todo en la edad pediátrica.
- Conviene ajustar la dosis y los días de tratamiento de los antibióticos. En los niños también hay que tener en cuenta que la correcta cumplimentación de los fármacos estará muy determinada por el sabor y la facilidad de su administración.
- Hay que hacer frente a la presión soportada por los médicos al exigir la prescripción de antibióticos, tanto por parte de los padres como por el volumen asistencial al que hacen frente.
- Se ha observado que la disminución del uso de antibióticos de una manera juiciosa no aumenta la frecuencia de complicaciones.
- Los niños no son «adultos pequeños»: a la hora de prescribir tratamientos, en concreto antibióticos, las indicaciones son diferentes.
- Una elevada proporción de antibióticos administrados a niños y adolescentes se prescriben en los servicios de urgencias, ámbito asistencial en el que hay que poner especial atención.
- Todos los profesionales (pediatras o no) que atienden a niños y adolescentes deben conocer las guías de consenso para el tratamiento de enfermedades infecciosas.
- Hay que fomentar el uso apropiado de antibióticos para maximizar el impacto terapéutico y minimizar la toxicidad, el desarrollo de resistencias y los costes.
Bibliometría e indicadores de actividad científica (XIV): Métricas alternativas o altmétricas. Nuevas formas de medir el impacto de la ciencia
Calcificaciones cerebrales en el diagnóstico precoz del síndrome de DiGeorge sin cardiopatía
Paquimeningitis hipertrófica autoinmune. Una entidad a tener en cuenta en la población pediátrica
Cicatrización de una lesión adenopática submaxilar por micobacteria no tuberculosa
Tuberculosis abdominal en la edad pediátrica: a propósito de un caso
Histiocitosis congénita autolimitada: a propósito de un caso
Diferentes dosis de fentanilo para realizar endoscopias digestivas altas en respiración espontánea: efectos en las necesidades de propofol y en el valor del índice biespectral
Hiperfrecuentación en un servicio de urgencias pediátricas de un hospital general universitario
Protocolo de actuación en atención primaria en la enfermedad inflamatoria intestinal en la edad pediátrica
Protección solar específica para niños con piel atópica
- Pediatopic SUN Mineral Baby que por su exclusiva combinación de filtros físicos minerales, sin filtros químicos, está particularmente indicado para bebés.
- Pediatopic SUN facial especialmente formulado para la protección de la piel del rostro, que se recomienda utilizar durante todo el año.
- Pediatopic SUN Crema Solar, el fotoprotector de uso diario que combina filtros físicos, químicos y biológicos
- Pediatopic SUN Loción Spray que destaca por hacer más fácil y rápida la aplicación.
Dos de cada tres pediatras recomiendan utilizar protección solar específica cuando los niños presentan piel atópica. Estos datos surgen del estudio Dermakid, llevado a cabo con 271 médicos, que también mostró que la composición y la cosmeticidad son los factores más valorados en este tipo de productos, seguidos por la ausencia de conservantes y la tolerancia.
Escoliosis idiopática en adolescentes / Disciplina eficaz para criar niños sanos
Enfermedad de Gaucher: evolución de dos casos de diagnóstico en edad pediátrica tras 20 años de seguimiento
Enfermedad de Gaucher (EG) es una afección hereditaria poco frecuente, progresiva, con un patrón de herencia autosómico recesivo. Es uno de los trastornos lisosomales más comunes, con una frecuencia estimada de 1/50.000 a 1/100.000 habitantes en la población general, a excepción de la etnia judía ashkenazí, cuya estimación está en 1/850 nacimientos. En este artículo se describe retrospectivamente la evolución de 2 pacientes con EG de tipo 1 diagnosticados y seguidos durante 20 años en el Hospital Torrecárdenas de Almería y que consiguieron revertir los síntomas con tratamiento enzimático sustitutivo de dosis intermedias. Ambos pacientes han permanecido estables con dosis de mantenimiento de enzima y, tras un largo seguimiento, las manifestaciones óseas son mínimas y mantienen una calidad de vida adecuada.
Signo y síndrome de Chilaiditi
El signo de Chilaiditi consiste en la interposición permanente o temporal del colon, el intestino delgado o el estómago en el espacio hepatodiafragmático. Este hallazgo es raro, con una incidencia radiológica del 0,025-0,028% de la población. Cuando está asociado a una sintomatología gastrointestinal, se designa como síndrome de Chilaiditi. Las dos entidades son benignas y no requieren tratamiento quirúrgico.
Dolor de brazo intenso y fiebre como presentación inusual de neumonía. A propósito de un caso
Síndrome de Kleefstra. Importancia del estudio genético
El síndrome de Kleefstra se caracteriza por una facies peculiar y la presencia de hipotonía, déficit intelectual y retraso grave en la expresión oral, aunque pueden aparecer otras anomalías: cardiacas, de audición, defectos genitales en varones, epilepsia, infecciones respiratorias severas, sobrepeso y alteraciones del comportamiento. Se trata de una enfermedad genética poco frecuente, ocasionada por mutaciones puntuales en el gen histona-lisina-N-metiltransferasa 1 eucromática (EHMT1) o por una microdeleción cromosómica en 9q34.3 (en el 75% de los casos). Este gen codifica una enzima que modifica la función de la histona, esencial para el desarrollo normal. Presentamos el caso clínico de un niño con hipotonía, retraso psicomotor, ausencia de habla y facies peculiar, cuyo diagnóstico se obtuvo gracias a las nuevas técnicas de genética molecular.
Síndrome de Sheldon-Hall. Hallazgos en el periodo neonatal
El síndrome de Sheldon-Hall es un cuadro poco frecuente que pertenece al grupo de artrogriposis distales, patologías que presentan contracturas articulares de predominio distal sin una afectación neurológica o muscular primaria. De herencia autosómica dominante, se ha implicado a diversos genes en su etiopatogenia, aunque sólo se ha podido demostrar una alteración genética de base en aproximadamente la mitad de los pacientes afectados. Presentamos un caso de esta rara enfermedad de diagnóstico neonatal en una paciente sin antecedentes familiares, en la que se pudo identificar una variante patogénica de novo en el gen TNNT3. Analizamos también las características fenotípicas de este síndrome, así como el diagnóstico, el manejo y el pronóstico de estos pacientes a largo plazo.
Mastocitosis cutánea: tres manifestaciones clínicas diferentes
Bibliometría e indicadores de actividad científica (XIII). Indicadores bibliométricos en el análisis de la calidad de las revistas científicas: MIAR, ARCE, CARHUS Plus+, CIRC, Latindex y ERIH-Plus
La evaluación de la calidad de las revistas científicas con la ayuda de indicadores bibliométricos es una práctica común en la actualidad. La comunidad científica y otros agentes implicados en la investigación, como las agencias de evaluación, hacen uso de diversos recursos que analizan la calidad de las revistas. El Journal Citation Reports (JCR) y el Scimago Journal Rank (SJR) son dos de los recursos más conocidos y prestigiosos que evalúan la calidad de las revistas, pero no son los únicos. En este trabajo se presentan 6 recursos que ofrecen, con diversos mecanismos, esta función de evaluación: MIAR, ARCE, CARHUS Plus+, CIRC, Latindex y ERIH-Plus.
¿Son útiles las bebidas vegetales en el manejo nutricional de los errores innatos del metabolismo de las proteínas?
El objetivo del estudio es comprobar la idoneidad de las bebidas vegetales (BV) en el manejo nutricional de los errores innatos del metabolismo intermediario de las proteínas (EIMP). Para ello, se revisa la composición de 172 BV comercializadas en España (54 de soja, 24 de arroz, 22 de almendras, 31 de avena, 6 de coco, 8 horchata de chufas, 12 de otros tipos y 15 mixtas). Las BV no son útiles como alimentos hipoproteicos en el tratamiento nutricional de los EIMP a pesar de su escaso contenido proteico debido a su elevado contenido en azúcares libres, insuficiente cantidad de lípidos y ácidos grasos esenciales, y no estar suplementadas en minerales y vitaminas. Una alternativa razonable son módulos alimentarios con mayor cantidad de lípidos (cantidades adecuadas de ácidos linoleico, linolénico, docosahexaenoico y araquidónico), suficiente cantidad de hidratos de carbono (pero con escaso contenido en azúcares libres), así como vitaminas liposolubles e hidrosolubles y minerales.
Caracterización del desarrollo en niños con síndrome de Down de 5-12 años de edad en Bogotá (Colombia)
Incidencia y epidemiología del cáncer infantil en Aragón y La Rioja entre 2002 y 2012
Efectos del juego en el desarrollo infantil (II): análisis del impacto de un juego digital para lactantes y niños pequeños
El presente artículo tiene por objetivo analizar el impacto que tiene el juego de una aplicación digital en el aprendizaje de niños de 0-6 años de edad. La muestra con que se ha trabajado ha sido diferente según cada uno de los libros que se analizan: Libro 1 (7.454 usuarios), Libro 2 (6.648) y Libro 3 (6.387). La metodología utilizada es cuantitativa y descriptiva de estudio de tendencias, desarrollada durante los 5 primeros meses después de su lanzamiento. Algunos de los resultados obtenidos demuestran una amplia aceptación inicial de los juegos planteados, seguido de un periodo de más regulación respecto a su uso.
Controversias del tratamiento con hormona de crecimiento en pacientes con síndrome de Prader-Willi
Jornada ADANA sobre los trastornos del neurodesarrollo y su transición a la vida adulta
El próximo 10 de mayo se celebrará en el Hospital Universitari Vall d’Hebron la XVII Jornada ADANA, que en esta edición se dedica a Los trastornos del neurodesarrollo y su transición a la vida adulta
Día Mundial de las Enfermedades Raras
Aparecen dos juegos ¿Quién es Quién? gigantes para concienciar sobre las Enfermedades Raras
- En el Día Mundial de estas patologías minoritarias, la Estación de Sants de Barcelona y el Intercambiador de Plaza Castilla de Madrid han amanecido con estas originales instalaciones
- Se trata de una acción de Sanofi Genzyme para visibilizar a las personas que viven con estas enfermedades y reivindicar la importancia de la investigación
AELMHU incide en la necesidad de agilizar el acceso a los medicamentos huérfanos
Con motivo del Día Mundial de las Enfermedades Raras la Asociación Española de Laboratorios de Medicamentos Huérfanos y Ultrahuérfanos (AELMHU) ha emitido una nota en la que incide en la necesidad de agilizar el acceso a los medicamentos huérfanos, al constatar con preocupación que en los últimos años se han producido importantes retrasos en la aprobación de comercialización de estos medicamentos, estando el tiempo medio actual en 19 meses, muy por encima de otros países europeos.
En este sentido, la asociación señala que hay que tener en cuenta que aproximadamente un 30% de los medicamentos huérfanos probados por la EMA no llegan a obtener la aprobación de comercialización en España. Actualmente, hay autorizados 118 medicamentos huérfanos en Europa, pero solo 61 se han llegado a comercializar en nuestro país.
- Equidad en el diagnóstico y en el acceso al tratamiento en las CCAA.
- Un proceso claro y rápido que permita acortar los plazos para la financiación.
- Consensos en las evaluaciones de los MMHH.
AELMHU incide en la necesidad de agilizar el acceso a los medicamentos huérfanos
«Niños con cáncer» reivindica que exista un protocolo de seguimiento específico para los supervivientes de cáncer infantil
- La Ministra de Sanidad, María Luisa Carcedo, intervendrá en el acto que la Federación Española de Padres de NIÑOS CON CÁNCER celebrará mañana en conmemoración del Día Internacional del Niño con Cáncer y en el que realizará una demanda sanitaria.
- «#folLOVEme», es la campaña con la que reivindican la existencia de un protocolo de seguimiento para los supervivientes de cáncer infantil, con el fin de prever y tratar las posibles secuelas que pueden padecer.
Fernando García-Sala, presidente de SEPEAP: «Tenemos armas para luchar contra los virus estacionales que afectan a los más pequeños»
El presidente de la Sociedad Española de Pediatría Extrahospitalaria y de Atención Primaria (SEPEAP), el Dr. Fernando García-Sala, comentó ayer, durante un desayuno informativo organizado por la compañía farmacéutica Cantabria Labs en Madrid, que a día de hoy hay armas para luchar contra los múltiples virus estacionales que en los meses de invierno atacan a los más pequeños y a los no tan pequeños.
«Los niños son los que contagian a los adultos, por lo que es recomendable vacunarlos primero a ellos», explicó García-Sala, para el que las vacunas son más que recomendables. «Todos los años y para toda la familia –añadió–, incluidos todos los niños con más de seis meses», en la lucha contra la gripe, el rotavirus y el virus respiratorio sincitial, entre otros patógenos que se disparan en los meses más fríos y causan diarreas, bronquiolitis, gripe, otitis, neumonías, catarros de las vías altas y amigdalitis, además de otros muchos estados generales alterados.
La Fundación NPH recibe ayudas de la Fundación Ordesa para el hospital pediátrico que gestiona en Haití
El 24 de enero se celebra el Día Internacional de la Educación
Los educadores infantiles reivindican el papel de la Educación en los primeros 1.000 días
- La Asociación Mundial de Educadores Infantiles (AMEI-WAECE) reclama una mayor implicación política que contribuya a que todos los niños tengan acceso a una educación de calidad desde la primera infancia
- La carta de AMEI-WAECE asegura que solo mediante la educación se reduce la desigualdad y se construyen sociedades respetuosas con la paz y los derechos humanos
En su escrito, la asociación evidencia que hay una «clara falta de compromiso por parte de las instituciones hacia la educación infantil» y reclama «mayor implicación política a todos los niveles para que todos los niños y niñas puedan acceder a una educación de calidad desde la primera infancia».
Por citar algún ejemplo, desde la resolución de la UNESCO durante la Conferencia Mundial sobre Educación de 1990 en la que se concluyó que el aprendizaje comienza con el nacimiento, hasta la reciente declaración de los principales líderes mundiales durante el G-20, denominada Iniciativa para el Desarrollo de la Primera Infancia y que prioriza la inversión en Desarrollo Infantil Temprano (DIT), «no se han producido cambios significativos en la educación infantil que proporcionen a todos los niños la oportunidad de alcanzar la plena realización de sus derechos y capacidades».
En España, «este debate no se ha producido porque salvo algunos, y muy contados movimientos de renovación pedagógica, todavía no se ha planteado en profundidad. Los partidos políticos están más por la labor de ampliar la educación obligatoria en ciclos superiores antes que en etapas tempranas», aseguran desde AMEI-WAECE, a lo que añaden que «no se puede olvidar que nuestro Gobierno ha suscrito la última resolución del G-20, pero, como siempre, no hay plan que trabaje sobre esto».
Según su presidente, Juan Sánchez Muliterno, «la primera infancia es una de las fases más importantes e influyentes en la vida de cualquier niño, especialmente durante los primeros 1.000 días». En esta etapa se instauran las bases fundamentales del desarrollo de la personalidad, se conforman los hábitos, habilidades, conocimientos y capacidades que se desarrollarán y perfeccionarán en las sucesivas fases de la vida de cada niño.
Con más de 25 años de experiencia en este ámbito, AMEI-WAECE mantiene que «no existe una planificación estratégica sobre la educación infantil pese a las numerosas conclusiones en esta materia de los distintos organismos internacionales».
El próximo jueves 24 se inicia la Jornada de Cardio-Oncología Pediátrica: «Un reto emergente», en la que diferentes profesionales pediátricos abordarán los problemas cruzados de pacientes de cardiología y oncología
HORARIO: A partir de las 17:00 h / 08:45 h respectivamente
LUGAR: Salón de Actos Ortiz Vázquez
Hospital Universitario La Paz.
Castellana 261. Madrid
Recogida de orina para cribado en niños / Fármacos asociados a obesidad en primera infancia
Antibiotic and acid-suppression medications during early childhood are associated with obesity
Autores 2018
Cetoacidosis diabética en adolescente con fibrosis quística
La dificultad respiratoria aguda en pacientes con fibrosis quística puede deberse a causas metabólicas. La alteración del metabolismo hidrocarbonado es una complicación frecuente en estos pacientes. La diabetes relacionada con la fibrosis quística se debe a una disminución en la secreción de insulina secundaria a la insuficiencia pancreática como causa primaria; sin embargo, el tratamiento glucocorticoideo y otros factores (desnutrición, disfunción hepática, infecciones, etc.) pueden intervenir creando resistencia a la insulina. Es imprescindible establecer un control glucémico en las exacerbaciones respiratorias y en pacientes tratados con fármacos hiperglucemiantes como, por ejemplo, los glucocorticoides orales en la aspergilosis broncopulmonar alérgica.
Pólipos fibroepiteliales como causa de hidronefrosis
Blefaroqueratoconjuntivitis en pediatría
La blefaroqueratoconjuntivitis (BQC) es una enfermedad inflamatoria crónica del borde palpebral con posible lesión secundaria de la superficie conjuntival y corneal. Presentamos el caso de una paciente de 6 años a la que, en el control de salud correspondiente a su edad, se le detectó una disminución de la agudeza visual, por lo que fue derivada al servicio de oftalmología, donde fue diagnosticada de BQC. La prevalencia de este síndrome es desconocida en nuestro medio y, por tanto, infradiagnosticada, en parte debido a su amplio espectro de presentación, que aún dificulta más su detección, y porque puede ser asintomática, como en el presente caso.
Tortícolis congénita como forma de presentación del síndrome de Klippel-Feil
Síndrome de encefalopatía posterior reversible: a propósito de dos casos
El síndrome de encefalopatía posterior reversible es una entidad clinicorradiológica cada vez más conocida en la práctica diaria pediátrica, pero puede presentarse con una sintomatología neurológica muy diversa (cefalea, alteración del nivel de conciencia, pérdida de visión, crisis convulsivas, etc.), generalmente asociada a un cuadro de hipertensión arterial o insuficiencia renal. Para su diagnóstico se utilizan actualmente pruebas de imagen, como la resonancia magnética, con una elevada sensibilidad, la tomografía computarizada y el electroencefalograma. Su manejo radica en el tratamiento de las crisis y el control de la presión arterial, además de la eliminación de los factores predisponentes, y suele tener un buen pronóstico, con una resolución completa del cuadro en días o semanas.
Bibliometría e indicadores de actividad científica (XII). Grupos españoles y extranjeros de investigación bibliométrica
Los grupos de investigación son unidades organizativas que reúnen a profesionales de diversa procedencia y cuyo fin es contribuir al avance de la ciencia. El auge de la bibliometría como disciplina científica debido a la actual cultura evaluativa ha propiciado la creación de grupos de investigación centrados en esta área. En este estudio se presentan cinco ejemplos de grupos de investigación en el ámbito bibliométrico, y se explica de forma sintetizada a qué institución pertenecen y cuáles son sus principales objetivos y líneas de investigación. Los grupos descritos son los siguientes: Evaluación de la Ciencia y de la Comunicación Científica (EC3) (Granada, España), Instituto de Políticas y Bienes Públicos (IPP) (Consejo Superior de Investigaciones Científicas [CSIC], España), Laboratorio de Estudios Métricos de Información (LEMI) (Universidad Carlos III de Madrid, España), Unidad de Información e Investigación Social y Sanitaria (UISYS) (Universitat de València-CSIC, España) y Centre for Science and Technology Studies (CWTS) (Leiden University, Países Bajos).
Nuevos conocimientos sobre los lípidos en las fórmulas infantiles
La leche tiene algunos compuestos bioactivos en el componente graso cuyas funciones son importantes en el desarrollo del lactante. La estructura del glóbulo graso y los componentes bioactivos de la membrana se han asociado con un adecuado crecimiento, la regulación del sistema inmunitario o la maduración estructural y funcional del intestino. Además, los ácidos grasos de la leche pueden ser condicionalmente esenciales, como algunos poliinsaturados de cadena larga, y se debe asegurar que el lactante los reciba en una cantidad suficiente, ya que se requieren en el desarrollo y la funcionalidad de los sistemas visual, nervioso e inmunitario. Entre los ácidos saturados destaca el palmitato en posición beta, que interviene en el metabolismo óseo y sobre la microbiota intestinal. Por ello, todos estos componentes están siendo estudiados e incorporados progresivamente en las fórmulas infantiles para asemejar su perfil al de la leche humana.
¿Es la tuberculosis ganglionar una verdadera enfermedad tuberculosa?
Estudio piloto de seguridad y eficacia descongestiva del ácido hialurónico al 0,2%
Efectos del juego en el desarrollo infantil (I): aspectos teóricos
Este artículo tiene por objetivo principal describir cómo el juego puede ejercer una influencia importante en la mejora del aprendizaje infantil. En este sentido, el juego no sólo se considera un acto espontáneo entre niños y niñas, sino también una actividad dirigida, que puede utilizarse como recurso en todas las etapas educativas e, indiscutiblemente, en los diferentes entornos en que se desenvuelve la población infantil: la familia, el barrio, los espacios de ocio, deportivos, etc. En la elaboración de este artículo se ha seguido un método de revisión bibliográfica, cuyos resultados muestran los efectos que puede tener el juego sobre los niños, en todas sus variantes; asimismo, se presentan algunas sugerencias para su gestión y control. Se pretende dar continuidad a esta revisión bibliográfica con un próximo artículo, en el que se intentará realizar un estudio de campo sobre el impacto de los juegos digitales en niños de diferentes franjas de edad.
VIII Jornadas Andaluzas de Cardiología Pediátrica
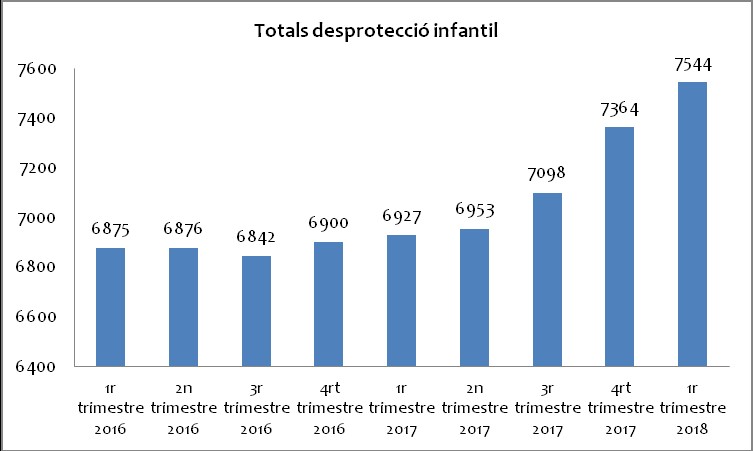
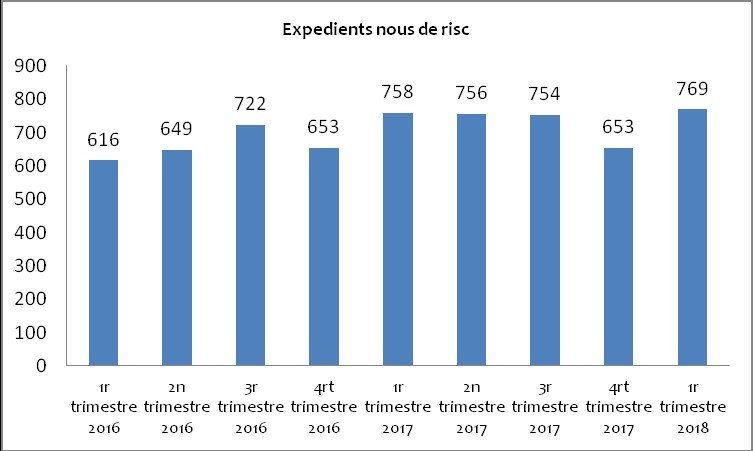
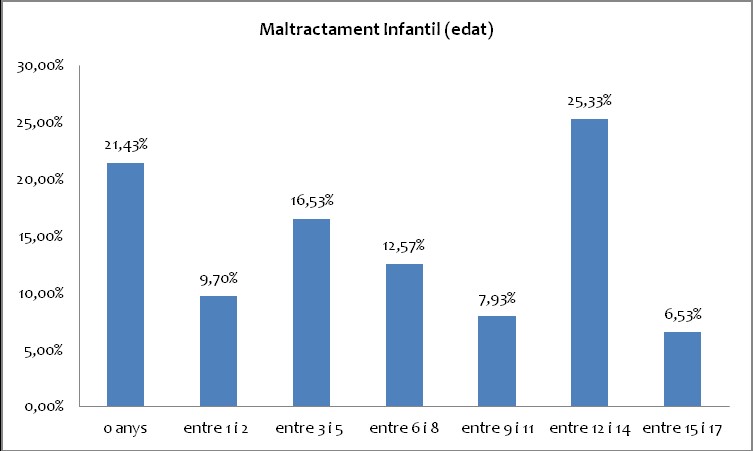
Más de 7.000 niños y niñas catalanas tienen un expediente de tutela o desamparo por maltrato
XIV Congreso Internacional Infancia Maltratada
- Cada vez hay más número de maltrato infantil en Cataluña. El primer trimestre de este año fue el mayor de los últimos 3 años
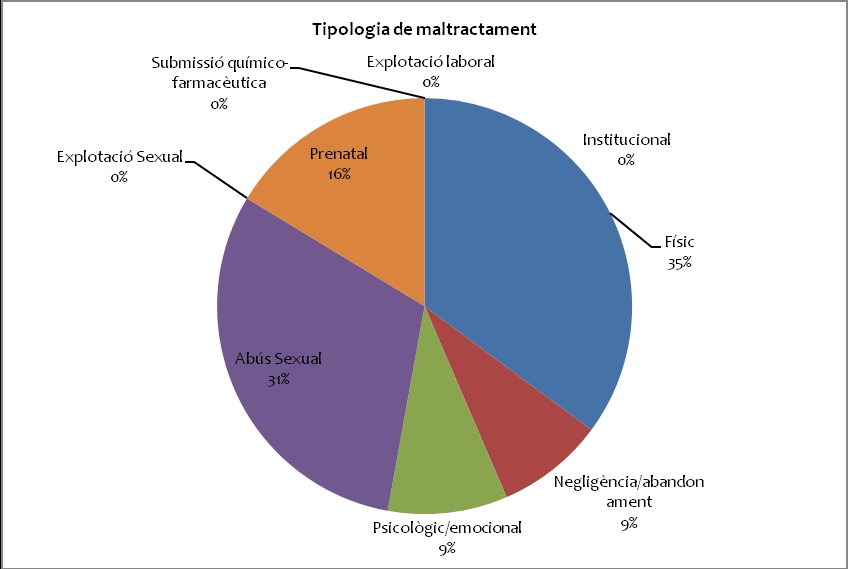
- Tipos de maltratos más comunes en Cataluña: maltrato físico (35%), abuso sexual (31%), maltrato prenatal (16%), Negligencia y abandono (9%), maltrato psicológico y emocional (9%)
- Cómo detectar maltrato infantil y la necesidad de profesionales especializados
El XIV Congreso Internacional Infancia Maltratada convierte a Barcelona en capital internacional de la lucha contra el maltrato infantil
«No hablar, no ver, no oír. Demos visibilidad al maltrato infantil»
es el lema escogido este año para avanzar en la prevención del maltrato en la infancia
• Más de 400 ponentes y profesionales se darán cita esta semana para analizar y proponer soluciones a este grave problema de nuestra época
• XIV Congreso Internacional Infancia Maltratada desde el jueves 22 al sábado 24 de noviembre
• Precongreso sobre Explotación Sexual Infantil y Adolescente el miércoles 21 de noviembre
La musicoterapia infantil
La importancia de la música en el desarrollo integral del niñ@ es un tema que se ha estudiado a fondo durante siglos. De hecho, la música es considerada hoy en día como el lenguaje más universal.
La música tiene una importancia vital en el desarrollo de la personalidad. Es más, una buena y adecuada educación musical potencia las facultades innatas del ser humano.
Los niñ@s están en contacto incluso antes de nacer con la música, con los sonidos del ambiente que le rodea, de la madre, el padre… el bebé se desarrolla en un entorno sonoro diverso y complejo, por lo que la educación musical puede comenzar desde incluso antes de nacer el bebé, y puede iniciarse en el seno materno si la madre canta o escucha música.
Beneficios de la música para bebés:
• Aumento en la capacidad de memoria, atención y concentración.
• Estimulación de la imaginación y los sentidos.
• Fomento de la creatividad.
• Conexión con diferentes emociones y estimulación de sus ganas de expresarse.
• Estimulación de la frecuencia cardiaca en el feto y producción de endorfinas en la
• mamá.
• Contribuye al desarrollo del oído del niñ@.
• La música permite que el bebé exprese el lenguaje de forma intuitiva y espontánea, creando una forma de comunicación que facilita el aprendizaje y mejora su vocabulario.
Nutribén® ha contado con Diego Cantero, el compositor del grupo Funambulista para componer cuatro nanas que gustarán a toda la familia. Las nanas o canciones de cuna tienen un extraordinario poder para calmar a los bebés, con su ritmo monótono y suave, con sus rimas... Esta sonoridad ejerce una influencia tranquilizadora sobre los más pequeños.
• Me recuerda tanto a ti. Nana de los abuel@s.
• Aprendo a jugar. Nana de los padres.
• La nana del viento. Nana de las madres.
• Mi hermano pequeño. Nana de los herman@s.
La Real Academia Nacional de Medicina de Madrid acoge la ceremonia de entrega de los 2º Premios AELMHU
AELMHU premia la investigación, la tractoria clínica y la difusión de las enfermedades raras y los medicamentos huérfanos
- El Investigador del Centro de Investigación Médica Aplicada de la Universidad de Navarra, Antonio Fontanellas Romá; el Dr. Joan Albert Barberà Mir, Jefe del Servicio de Neumología y Alergia Respiratoria del Hospital Clínic de Barcelona, y la Asociación de Enfermedades Raras D’Genes, galardonados
- La Profesora Magdalena Ugarte, Directora del Centro de Diagnóstico de Enfermedades Moleculares de la Universidad Autónoma de Madrid, recibe el Premio Honorífico
Madrid, 13 de noviembre de 2018.- El Investigador del Centro de Investigación Médica Aplicada de la Universidad de Navarra, Antonio Fontanellas Romá, ha recibido el Premio AELMHU a la Mejor Trayectoria Investigadora en Enfermedades y Medicamentos Huérfanos por su labor en la caracterización bioquímica y molecular de enfermedades metabólicas raras y, particularmente, en el desarrollo de nuevas terapias para las porfirias.
Asimismo, el Dr. Joan Albert Barberà Mir, Jefe del Servicio de Neumología y Alergia Respiratoria del Hospital Clínic de Barcelona y coordinador de la Línea de Investigación en Hipertensión Pulmonar del CIBERES, fue galardonado con el Premio AELMHU a la Mejor Trayectoria Clínica en Enfermedades Raras por actividad clínica en el campo de la hipertensión pulmonar; mientras que la Asociación de Enfermedades Raras D’Genes de Murcia fue reconocida con el Premio AELMHU a la Mejor labor en la difusión del conocimiento sobre Enfermedades Raras y Medicamentos Huérfanos, avalada por la organización anual del Congreso Internacional de enfermedades raras.
La segunda edición de estos galardones ha incluido un Premio honorífico a una personalidad relevante en el ámbito de las enfermedades raras y/o medicamentos huérfanos, que ha recaído en la Profesora Magdalena Ugarte, Directora del Centro de Diagnóstico de Enfermedades Moleculares de la Universidad Autónoma de Madrid.
La entrega de los 2º Premios AELMHU se celebró en la Real Academia Nacional de Medicina de Madrid, con la asistencia de D.ª M.ª Jesús Lamas, Directora de la Agencia Española de Medicamentos y Productos Sanitarios (AEMPS), y Dª Mª José Calvo, Subdirectora General de Farmacia y Productos Sanitarios de Comunidad de Madrid quienes, junto al presidente de AELMHU, Josep M. Espinalt, entregaron los galardones cuyas dotaciones económicas de 5.000 euros han sido donadas íntegramente a proyectos vinculados a las enfermedades raras y/o los medicamentos huérfanos.
La Asociación de las Mucopolisacaridosis y Síndromes Relacionados (MPS ESPAÑA) y Vanesa Pérez Padilla, autora del blog «¿Y de verdad tienes tres?» en la categoría de Mejor Labor en Difusión; la Dra. María Luz Couce Pico, Directora de la Unidad de Diagnóstico y Tratamiento de Enfermedades Metabólicas Hereditarias, del Hospital Clínico Universitario de Santiago de Compostela y el Dr. David Araújo, médico especialista en Endocrinología y Nutrición en el Complexo Hospitalario Universitario de Santiago (CHUS), en el apartado de Mejor Trayectoria Clínica; y los doctores Juan Ignacio Aróstegui, facultativo del servicio de Inmunología del Hospital Clínic, y Antonio M. Bañón Hernández, director científico del Centro de Investigación en ‘Comunicación y Sociedad’ en la categoría de Mejor Trayectoria Investigadora, recibieron también como finalistas una placa en el transcurso del acto.
Un total de 38 candidaturas han concurrido a la segunda edición de los Premios AELMHU, galardones creados por la Asociación Española de Laboratorios de Medicamentos Huérfanos y Ultrahuérfanos para reconocer los mejores trabajos y trayectorias profesionales en investigación y difusión de las enfermedades raras y los medicamentos huérfanos.
«Desde AELMHU trabajamos para favorecer un entorno en el que las compañías que investigan y desarrollan los tratamientos específicos para las personas con enfermedades raras puedan seguir aportando beneficio y calidad de vida a estos pacientes, manteniendo su compromiso con la I+D+i y con la introducción de medicamentos en el mercado para el tratamiento de estas enfermedades», afirmó Josep M. Espinalt.
En este marco, señaló el presidente de AELMHU, «creemos esencial emprender iniciativas que reconozcan la labor de profesionales, asociaciones y empresas por mejorar la vida de quienes padecen una enfermedad poco frecuente y que difundan sus especiales circunstancias, sus retos y el valor terapéutico y social de los medicamentos huérfanos».
AELMHU es una entidad sin ánimo de lucro que agrupa a empresas farmacéuticas y biotecnológicas con un decidido compromiso por descubrir, investigar, desarrollar y comercializar terapias innovadoras capaces de mejorar la situación de los pacientes que padecen enfermedades raras.
El jurado de los Premios AELMHU está presidido por Josep Torrent-Farnell, Responsable del Área del Medicamento del CatSalut, y formado por profesionales clínicos y científicos, expertos en enfermedades raras, representantes de instituciones políticas y periodistas entre los que se encuentran Juan Carrión, Presidente de la Federación Española de Enfermedades Raras (FEDER); Reyes Abad, Jefa del Servicio de Farmacia del Hospital Universitario Miguel Servet de Zaragoza; Paloma Casado, Subdirectora General de Calidad y Cohesión del Ministerio de Sanidad; César Hernández, Jefe del Departamento de Medicamentos de Uso Humano de la AEMPS; Pablo Lapunzina, Director científico de CIBERER; Francesc Palau, Director del Servicio de Medicina Genética y Molecular del Instituto Pediátrico de Enfermedades Raras (IPER); Emilio de Benito, Presidente de la Asociación Nacional de Informadores de la Salud; Manuel Pérez, Presidente del Colegio de Farmacéuticos de Sevilla y Manuel Posada, Director del Instituto de Investigación en Enfermedades Raras (IIER).
Se ponen en marcha las primeras Unidades de Oncología Específicas para adolescentes con cáncer
- Tras la demanda que la Federación Española de Padres de NIÑOS CON CÁNCER lanzó al Gobierno a través de su campaña «Nunca crecer, antes de tiempo» el pasado 15 de febrero, con motivo del Día Internacional del Niño con Cáncer.
- Solo en Madrid se estima que el 20% de los adolescentes con cáncer son tratados en unidades de adultos, y que las unidades específicas de adolescentes no se están implementando de forma efectiva en todos los hospitales de referencia.
En su congreso anual, la Sociedad Española de Pediatría Extrahospitalaria actualiza las pautas de abordaje de la enfermedad en el Simposio «Novedades en enuresis nocturna»
- El pediatra deberá ser quien diagnostique este trastorno que afecta al 16% de los niños a los cinco años. Es primordial consultar con el médico.
- Cuando se detecta un caso, lo primero es aplicar medidas conductuales, si no funcionan, tratamiento farmacológico o alarma.
Más de 180 especialistas se dan cita en el Hospital Universitario Fundación Alcorcón para concretar formas de actuación ante una enfermedad tan prevalente como la bronquiolitis
- El Hospital Universitario Fundación Alcorcón celebrará la jornada «Soporte Respiratorio en Bronquiolitis» el 30 de octubre en el Salón de Actos Dr. Ángel Puras con el objetivo principal de poner sobre la mesa cuáles son actualmente las diferentes formas de actuación ante la bronquiolitis, además de discutir los factores pronósticos y las diferentes opciones terapéuticas existentes
- «Se estima que esta enfermedad afecta cada año en el mundo a 34 millones de niños menores de 5 años, predominantemente en menores de 1 año, de los cuales ingresan aproximadamente un 10 o 15%, con una tasa de mortalidad entre el 1 y 5%, siendo más alta en países en vías de desarrollo», apunta la doctora Mercedes Bueno Campaña
AECOM y Biomarín organizan en Madrid la V Reunión Científica Post SSIEM
Nuevos marcadores bioquímicos predicen la respuesta a tratamiento en ciertas enfermedades raras metabólicas
• El desarrollo de la terapia enzimática sustitutiva ha supuesto una verdadera revolución con resultados muy esperanzadores, según los expertos
• La detección precoz a través del cribado neonatal –prueba del talón– es clave para frenar la evolución de la enfermedad en las primeras fases y minimizar las complicaciones en la edad adulta
• España es un país puntero en la investigación de los errores congénitos del metabolismo
Madrid, 29 de octubre de 2018.- «El diseño de herramientas diagnósticas más actuales a partir de nuevos marcadores bioquímicos marca una nueva era en la detección de las enfermedades congénitas del metabolismo», comenta la doctora Mercé Pineda, neuropediatra investigadora del Hospital Sant Joan de Déu a propósito de la V Reunión Científica Post SSIEM (Society for the Study of Inborn Errors of Metabolism). Y esto se debe, principalmente a que «estas nuevas herramientas son capaces de predecir el pronóstico y la respuesta a tratamiento en pacientes con ciertas patologías como las lisosomales, donde el desarrollo de la terapia enzimática sustitutiva ha supuesto una verdadera revolución», concreta el doctor David Gil, presidente de la Asociación Española para el Estudio de los Errores Congénitos del Metabolismo (AECOM) y pediatra del Hospital Virgen de la Arrixaca (Murcia).
La V Reunión Post SSIEM, organizada por AECOM y BioMarin, tiene el objetivo de acercar los últimos avances a nivel mundial a todos los profesionales españoles, para que puedan estar al día en este campo. En concreto, a lo largo de este encuentro celebrado en Madrid, los asistentes han podido comentar más de 150 novedades relacionadas con el abordaje de los errores congénitos del metabolismo, desde la descripción de nuevas patologías identificadas y los progresos en la detección precoz, hasta los nuevos tratamientos, cada vez más eficaces. Tras cinco ediciones en nuestro país, eata cita se ha convertido en un foro de referencia para todos los profesionales interesados en este campo.
En palabras del doctor Gil: «Estamos asistiendo a una revolución en el conocimiento de los errores congénitos del metabolismo gracias a la aplicación de las nuevas técnicas de diagnóstico, que combinan poderosas herramientas de secuenciación genética con otras técnicas de genómica y proteómica, y que permiten aclarar no solo la causa genética de muchas de las enermedades que hasta ahora no la tenían, sino comprender mejor su funcionamiento y establecer nuevas dianas terapéuticas».
Otros aspectos que han repasado los profesionales han sido los avances en el campo de la fenilcetonuria, quizá la metabolopatía más conocida hasta el momento. Pese a ello, los expertos reconocen que aún quedan importantes retos que alcanzar: «nuevos problemas, como el Parkinson, aparecen en el adulto a pesar del tratamiento», advierten. En paralelo, se han detectado alteraciones en el flujo de aminoácidos cerebrales y en el equilibrio de neurotransmisores que podrían revolucionar el diseño del tratamiento en estos pacientes.
Durante el encuentro también se han presentado los resultados de varios estudios a largo plazo para evaluar la eficacia de nuevos fármacos como la triheptanoina, la trioctanoina o el ácido carglúmico frente a las acidurias orgánicas, como la aciduria metilmalónica y la propiónica, o las enfermedades del ciclo de la urea. Otro de los puntos que atrajo la atención de los especialistas ha sido los avances en terapia génica aplicada al trasplante de células pluripontenciales hematopoyéticas, en esta ocasión en la adrenoleucodistrofia cerebral, puesto que abre un enorme campo en el abordaje de los errores congénitos del metabolismo.
Cribado neonatal, clave para acelerar el inicio del tratamiento
La evolución y generalización de las técnicas de cribado neonatal son una herramienta clave para poner en marcha todo el mecanismo que desencadena la elección de tratamiento. «Cuanto antes se diagnostica a un niño, antes se puede iniciar el abordaje terapéutico y, por tanto, lograr frenar la evolución de la enfermedad para que los órganos se dañen en la menor medida posible y minimizar las complicaciones en la edad adulta», indica la doctora Pineda.
Por eso, es esencial que en el screening neonatal –prueba del talón- se incluyan todas las patologías que hoy por hoy cuenten con un tratamiento aplicable. Para el resto de enfermedades, la divulgación del conocimiento y la actualización de los profesionales sanitarios es también clave para mantener un nivel de alerta que permita su detección, ya que con frecuencia sus síntomas pueden ser confusos e inespecíficos. Cada vez se diagnostican más formas leves de estas patologías en adultos, que han conseguido pasar desapercibidas en la edad pediátrica mientras su evolución deteriora el metabolismo del paciente. «En este sentido, se está produciendo un cambio de enfoque en estas enfermedades, hacia una medicina también de adultos, que cada vez tiene más peso en esta área tradicionalmente reservada a Pediatría», comenta el doctor Gil.
«La difusión de todos estos conocimientos es fundamental, puesto que estamos ante enfermedades tan poco frecuentes que muchas veces son desconocidas no solo por la población general, sino también por el personal sanitario», concluyen ambos especialistas.
España es un país puntero en el estudio de los errores congénitos del metabolismo. Desde la Asociación Española para el Estudio de los Errores Congénitos del Metabolismo (AECOM) se agrupa a un gran número de profesionales bioquímicos, médicos, investigadores y profesionales de la asistencia, pediatras y médicos de adultos, así como las distintas especialidades médicas con el objetivo de dar un enfoque amplio, multidisciplinar y completo a cada una de estas patologías.
La falta de información e interés de algunos padres puede agudizar la enuresis
- La enuresis nocturna es un trastorno frecuente, afecta aproximadamente al 16 % de los niños a los 5 años y al 10 % a los 6 años, aunque está infradiagnosticada e infratratada, por lo que la incidencia se supone mayor.
- El primer estudio mundial de asociación del genoma en la enuresis indica que es probablemente hereditaria. A partir de los 5 años, con un diagnóstico exacto y el tratamiento adecuado, tiene una tasa de curación alta.
- Consultar con el pediatra es fundamental para la resolución del problema que, de no tratarse, puede llegar a la adolescencia o la edad adulta.
Importancia del juego en el desarrollo saludable de los niños / Visitas a Urgencias por reacciones adversas a medicamentos, sobre todo a antibióticos
- Los cambios culturales, la falta de tiempo por los horarios de trabajo, la escasez de espacios seguros y el exceso de ofertas de entretenimientos digitales están disminuyendo las oportunidades de los niños para jugar.
- El juego es en sí mismo motivante y facilita el aprendizaje de una forma divertida. Se debe mantener el tiempo de recreo y de juego «libre», además de juego dirigido por los padres y educadores.
- El mejor modo de aprender es mediante actividades que promuevan las habilidades a través del diálogo y la iniciativa, y no de una forma meramente pasiva.
- A través del juego también se puede enseñar a los niños a disminuir las tensiones, afrontar la adversidad y las dificultades y promover la resiliencia.
- El juego ayuda a desarrollar las habilidades sociales y emocionales, el lenguaje, las funciones ejecutivas, la creatividad y el autocontrol, imprescindibles en el mundo actual.
- La promoción de la lectura y el juego durante las visitas pediátricas mejora el desarrollo social y emocional de los niños.
- Hay que animar a los padres a que aprovechen todas las oportunidades que tengan para interactuar con sus hijos. Cualquier ocasión puede facilitar el aprendizaje de habilidades que serán muy útiles tanto para el colegio como para el resto de la vida.
Anemia en un lactante con síndrome de inmunodeficiencia adquirida: a propósito de un caso
Introducción: En la actualidad, a pesar del cribado universal de VIH en embarazadas, se siguen diagnosticando niños en la fase sintomática de la infección.
Caso clínico: Describimos el caso de un lactante diagnosticado en estadio avanzado de infección por el VIH, con anemia hemolítica secundaria, su evolución y tratamiento.
Conclusión: En nuestro medio es una prioridad mantener un alto índice de sospecha en poblaciones de riesgo de infección por el VIH, siendo el objetivo del pediatra que sean diagnosticados en estadios iniciales de la enfermedad.
Sospecha prenatal de malformación congénita de las vías respiratorias pulmonares: casuística de 10 años en un hospital de segundo nivel
Gastroenteritis eosinofílica en un lactante, manifestada por una hematemesis grave
La gastroenteritis eosinofílica representa una patología emergente y pertenece a un espectro reconocido de enfermedades digestivas eosinofílicas. Puede aparecer a cualquier edad y con sintomatología diversa. Su diagnóstico positivo es histológico, aunque no hay una definición precisa. Presentamos un caso atípico de un lactante de 2 meses de edad con una gastroenteritis eosinofílica manifestada por una hemorragia digestiva grave.
Enfermedad pulmonar intersticial difusa por metaplasia peribronquiolar
Forma de presentación «prono-doloroso-like» del síndrome de Parsonage-Turner
Bibliometría e indicadores de actividad científica (XI). Otros recursos útiles en la evaluación: Google Scholar, Microsoft Academic, 1findr, Dimensions y Lens.org
Para acceder a los criterios de calidad de las publicaciones científicas se necesitan recursos que sistematicen y organicen la información, con el fin de que pueda consultarse de la manera más rápida y efectiva posible. Actualmente, Web of Science (Clarivate Analytics) y Scopus (Elsevier), junto con sus herramientas de impacto Journal Citation Reports (JCR) y SCImago Journal & Country Rank (SJR), respectivamente, son los recursos más utilizados. Sin embargo, en la última década han surgido nuevas iniciativas de distintas procedencias que ofrecen servicios para el mismo fin, pero con diferentes matices. Este trabajo pretende dar a conocer 7 herramientas que presentan información científica e indicios de calidad, aparte de Web of Science y Scopus. Los recursos que se describen son Google Scholar, Google Scholar Citations, Google Scholar Metrics, Microsoft Academic, Lens.org, 1findr y Dimensions, haciendo hincapié en dónde se encuentra localizado el indicador de calidad que ofrece. Además del indicador habitual «citas recibidas», se señalan otros, como el índice h, el índice h5, las altmétricas o las citas recibidas por patentes.
Fórmulas extensivamente hidrolizadas. Importancia del grado de hidrolisis
Osteopontina láctea: nuevo ingrediente funcional en las fórmulas infantiles
Evolución de la función pulmonar en niños con asma grave en tratamiento con omalizumab
Valoración subjetiva de los padres en el manejo de las bronquiolitis
Programa de transición de nefrología pediátrica a la medicina del adulto: «Conduce tu salud»
Los niños en hogares con fumadores sufren más infecciones respiratorias e ingresos hospitalarios
Estudio de exposición al humo de tabaco ambiental de los 0 a los 3 años en «Prevención del Tabaquismo»
- Los niños son más vulnerables al tabaquismo pasivo por su menor superficie corporal y peso unido al hecho de que antes de los 18 meses pasan del 60% al 80% del tiempo en casa.
- Los niños expuestos al humo de tabaco ambiental o HAT se ha estimado que reciben una dosis de nicotina total anual equivalente a fumar 60-150 cigarrillos.
- Un estudio de Madrid ha registrado que el 43% de los niños de 0 a 3 años están expuestos al HAT (humo ambiental de tabaco) en su hogar y sufren más episodios y consultas por patología respiratoria.
- Si bien los niños que acude a guardería tiene más episodios respiratorios que los que no acuden, la exposición al HST aumenta los episodios en ambos grupos.
- Una de cada cinco madres fuma en el embarazo y el tabaquismo materno es un gran factor de riesgo que eleva la incidencia de patología respiratoria en la infancia.
22 de octubre de 2018.– El porcentaje de padres y cuidadores fumadores es alto en los hogares con niños que, debido a su exposición al humo tal tabaco ambiental, presentan más infecciones respiratorias de las vías altas y bajas, así como consultas e ingresos hospitalarios respecto a los niños que viven en hogares sin fumadores, según concluye un estudio publicado en Prevención del Tabaquismo, la revista del Área de Tabaquismo de la Sociedad Española de Neumología y Cirugía Torácica (SEPAR).
Tabaquismo pasivo
El tabaquismo pasivo es la exposición de los no fumadores a los productos de la combustión del tabaco en espacios cerrados. “Los efectos del tabaquismo pasivo se conocían desde 1928, pero no fue hasta 1970 cuando los científicos y los clínicos empezaron a mostrar interés ante los efectos del humo ambiental tras comprobarse, cada vez con más estudios, que resultan nocivos para la población y, en especial, para los niños, que son la población más vulnerable”, explica la Dra. Eva de Higes, directora de la revista Prevención del Tabaquismo de SEPAR (Sociedad Española de Neumología y Cirugía Torácica) y neumóloga del Hospital Fundación Alcorcón de Madrid.
El otoño abarca el 20% de las visitas de urgencia en Pediatría
- Entre las causas principales se encuentran aquellas relacionadas con infecciones de las vías respiratorias, las alergias y el aparato digestivo
- La microbiota tiene un papel clave en el desarrollo de un sistema inmunológico fuerte y la prevención de enfermedades
- Los prebióticos y probióticos contribuyen a mantener el equilibrio en la microbiota intestinal y reforzar el sistema inmunitario de pequeños y adultos
Los pediatras alergólogos reclaman el reconocimiento de su especialidad
- La Sociedad Española de Inmunología Clínica, Alergología y Asma Pediátrica (SEICAP) se une a la reivindicación de la Asociación Española de Pediatría (AEP)
- Cinco hospitales españoles están capacitados para impartir la acreditación europea en alergología e inmunología pediátrica
- Especialista en alergia infantil: el pediatra alergólogo o inmunólogo es el especialista formado en pediatría y sus áreas específicas con acreditación en Alergología e Inmunología Pediátrica.
- Clave para la evolución del niño y adolescente alérgico o con inmunodeficiencias: los pediatras alergólogos o inmunólogos están capacitados para prevenir, diagnosticar y tratar las enfermedades alérgicas e inmunológicas en todas las edades del niño y adolescente.
- Profesional acreditado: la acreditación en Alergología e Inmunología Pediátricas las concede la Asociación Española de Pediatría (AEP) tras informe favorable de la Sociedad Española de Inmunología Clínica, Alergología y Asma Pediátrica (SEICAP), al comprobar la trayectoria profesional, conocimientos y competencias del solicitante.
- Reconocido en Europa: es la única especialidad pediátrica con reconocimiento europeo por parte de la EAACI (European Academy of Allergy and Clinical Immunology) y para ello es necesario una formación de 2 años en unidades reconocidas por la EAACI como de máximo nivel y calidad en la formación en Pediatría Alergológica (en España se cuenta con cinco unidades para ello).
- Especialista en inmunología clínica: el pediatra alergólogo e inmunólogo está capacitado para la atención, diagnóstico y tratamiento de las inmunodeficiencias primarias. Estas enfermedades se detectan en la primera infancia y que requieren de una amplia especialización para su detección precoz, lo que resulta clave para la propia evolución e impacto en la calidad de vida del niño.
- Abordaje individualizado: el conocimiento de la población pediátrica permite tratar las enfermedades que afectan a niños y adolescentes de forma individualizada. Existen diferencias en la prevalencia de enfermedades alérgicas entre niños y adultos: así, por ejemplo, las alergias a los alimentos, las anafilaxias, la dermatitis atópica y el asma alérgicos se presentan con mayor frecuencia en la población infantil. Además, pueden atender a niños con otras patologías, como la diabetes o las cardiopatías, debido a que su formación en pediatría le permite conocer las distintas subespecialidades.
- La especialidad del futuro: se estima que los procesos alérgicos aumentan a razón de un 2% anual en nuestro país. La cifra de afectados por alguna dolencia alérgica en población infantil se sitúa en torno al 25%, lo que significa que dos millones de niños padecen alergia, porcentaje que en las próximas décadas puede ser del 50%. Estas cifras hacen necesaria la presencia de pediatras alergólogos para atender a todos estos niños.
- Especialista en asma: el pediatra alergólogo, junto con el pediatra neumólogo, es quién mejor puede diagnosticar un caso de asma infantil debido a su conocimiento de la anatomía, fisiología, condiciones físicas y sociales de los niños.
- El pediatra que ayuda a controlar la alergia y el asma infantil: el pediatra alergólogo conoce cómo examinar y tratar a los niños con alergia y asma, enfermedades a veces complicadas de controlar, de una forma que los ayuda a relajarse y a cooperar. En este sentido, es quien mejor puede enseñarles a manejar su patología, administrar la medicación de rescate, como la adrenalina, y a mejorar por tanto su calidad de vida. Además, es el mejor capacitado para asegurar la nutrición en dietas excluyentes por alergias alimentarias.
- El profesional de confianza para las familias: el pediatra alergólogo o inmunólogo participa del desarrollo y crecimiento de muchos niños, ya que muchas alergias o inmunodeficiencias se diagnostican desde edades tempranas. Este seguimiento y contacto desde niños, hace que los padres y las familias tengan plena confianza y satisfacción en ellos.
El pediatra sería el mejor médico de confianza para el adolescente
- En España la ley recomienda atender a adolescentes hasta los 18 años, pero en general a partir de los 14 son atendidos por médicos de familia
- En la Comunidad Valenciana hay 1.047 plazas de pediatría para los más de 600.000 niños menores de 14 años. El 30% de estas plazas no están cubiertas por estos especialistas en atención infantil
- Los pediatras consiguen mejores tasas en diversos aspectos de salud en la atención de este colectivo
5 hospitales y la Fundación Villavecchia colaboran para impulsar los cuidados paliativos pediátricos
- De enero a agosto, 411 niños han sido atendidos por equipos especializados de cuidados paliativos pediátricos. El objetivo es llegar a 1.000 niños y sus familias
- Actualmente, uno de cada dos niños afectados por enfermedades que amenazan o limitan su vida ya reciben atención paliativa especializada en Cataluña
- El próximo sábado 13 de octubre es el Día Mundial de los Cuidados Paliativos, un derecho de las personas para afrontar con dignidad el final de la vida
- Cataluña es líder mundial en cuidados paliativos para adultos, pero tiene una asignatura pendiente a la hora de universalizar un programa de atención para niños y sus familias
Entre dos y tres niños por aula sufren asma, síndrome que eleva el absentismo escolar y que los profesores conocen poco
Según un artículo publicado en «Archivos de Bronconeumología» y dos en «Anales de Pediatría»
- Los niños en edad escolar pasan un 30% del tiempo en la escuela, más el dedicado a las extraescolares, en el que pueden presentar síntomas y los docentes deberán atenderlos.
- En España entre el 7,1 y el 12% de los niños padecen los síntomas característicos de esta enfermedad, a pesar de estar tratados.
- Los programas educativos de asma dirigidos a los alumnos mejoran su automanejo, pero no la calidad de vida, el absentismo escolar ni los síntomas nocturnos.
- Los neumólogos pediatras defienden que ahora también es preciso dirigir esta formación a los profesores para mejorar sus conocimientos sobre el asma y su manejo en el aula.
Los pediatras de Atención Primaria abogan por una ley estatal que proteja especialmente a los menores de edad trans
- El pediatra de Atención Primaria suele ser el primer especialista al que acuden las familias de niños y niñas trans
- En la consulta de Pediatría de AP se debe informar, asesorar y dar apoyo a las familias para evitar el rechazo, la ansiedad y el aislamiento y transitar por rutas seguras
Los pediatras de Atención Primaria entregan más de 215.000 firmas al Ministerio de Sanidad para reclamar el derecho de todos los niños en España a recibir la misma atención sanitaria
- La Asociación Española de Pediatría en Atención Primaria (AEPap) y la Sociedad Española de Pediatría Extrahospitalaria y de Atención Primaria (SEPEAP) entregan al Ministerio de Sanidad las más de 215.000 firmas recogidas en la campaña «Confianza», que busca consolidar el derecho de los niños en España a ser atendidos por su pediatra en los centros de salud
- Ambas sociedades científicas se han unido para garantizar la presencia de los pediatras en Atención Primaria y defender el modelo de atención pediátrico español
- «Faltan pediatras en los centros de salud y el modelo actual de asistencia infantil español está en grave peligro de extinción», afirman los presidentes de las sociedades en una carta a la ministra, María Luisa Carcedo
Madrid, 28 de septiembre de 2018.– «Nuestro país dispone de uno de los mejores sistemas sanitarios públicos del mundo, con una excelente Atención Primaria. Sin embargo, desde hace años faltan pediatras en los centros de salud y el modelo actual de asistencia infantil español está en grave peligro de extinción». Así lo aseguran los presidentes de la Asociación Española de Pediatría en Atención Primaria (AEPap), Concepción Sánchez Pina, y de la Sociedad Española de Pediatría Extrahospitalaria y de Atención Primaria (SEPEAP), Fernando García-Sala Viguer, en una carta remitida a la ministra de Sanidad, Consumo y Bienestar Social, María Luisa Carcedo.
Los responsables de ambas sociedades científicas se han dirigido de este modo a la ministra, como máxima representante del Sistema Nacional de Salud, antes de hacer entrega en la sede del Ministerio, de las más de 215.000 firmas recogidas en el marco de la campaña «Confianza». Se trata de una iniciativa para consolidar el derecho de los niños en España a ser atendidos siempre por su pediatra en los centros de salud.
La campaña «Confianza», puesta en marcha por ambas sociedades científicas, mayoritarias en Pediatría de Primaria, tiene por objetivo conseguir que las administraciones garanticen el derecho de todos los niños, niñas y adolescentes a tener un médico especialista en Pediatría en los centros de salud. Las firmas se han recogido de manera online, a través de la plataforma Change.org, y también de forma presencial en centros de salud repartidos por las distintas Comunidades Autónomas.
El nombre de la iniciativa ha sido elegido porque es en los pediatras de los centros de salud en quien los padres confían la salud y atención de sus hijos, afirman AEPap y SEPEAP. De acuerdo con sus presidentes, los pediatras de Primaria llevan más de 15 años denunciando la situación de su especialidad en España sin ver soluciones eficaces. Los pediatras han constatado ya hay centros de salud sin pediatra1 donde no se atiende a los niños y, en ocasiones, son remitidos directamente a urgencias al hospital, aunque no se trate de una situación de urgencia.
La «falta de previsión y planificación y el deficiente uso de los recursos por parte de las correspondientes administraciones sanitarias» están detrás de este déficit de profesionales, de acuerdo con la Dra. Sánchez Pina.
La oferta de plazas para el MIR 2018/2019 de la especialidad de Pediatría y Áreas específicas ha pasado de 423 en 2017 a 433 en 2018, sólo se han incrementado 10 plazas más (apenas un 2,3% de las plazas), claramente insuficiente pese a las promesas recibidas. Y la capacidad de formación de nuevos pediatras ha disminuido en 10 plazas en todo el territorio nacional. No va a haber recambio generacional para los pediatras que se van a jubilar los próximos años, alertan los especialistas.
Para paliar esta situación, además de recoger firmas, las sociedades científicas de pediatría de AP han elaborado un decálogo en el que proponen diferentes soluciones para mejorar la atención primaria infantil.
Entre ellas, destacan propuestas para mejorar las condiciones laborales de los profesionales, como aumentar el número de plazas MIR para esta especialidad y planificar el recambio generacional. Algo esencial, ya que de acuerdo con la Encuesta sobre la situación del Médico de Atención Primaria, elaborada por la Organización Médica Colegial (OMC), en el año 2016, sólo un 33% de los pediatras de AP eran menores de 45 años, por lo que se estima que se necesitará una media de 240 pediatras nuevos cada año para cubrir las jubilaciones de esta década.
El Dr. García-Sala Viguer explica que, además, en los últimos años «se han creado muchas menos plazas de Pediatría y los ciudadanos están continuamente demandando la ampliación del servicio».
El año pasado, los hospitales españoles hicieron una estimación inicial de 443 plazas disponibles para formar a residentes de Pediatría en todas las Comunidades Autónomas. Sin embargo, de esas, solo se ofertaron finalmente 423 en el examen MIR, lo que supo un descenso de 20 plazas por debajo de las demandas reales de los hospitales.
En esta edición 2018/2019 se han ofertado 433 plazas (este año sí, cubiertas en su totalidad por médicos residentes), lo que supone un incremento de solo el 2,3%, una cifra claramente insuficiente pese a las promesas recibidas e inferior al aumento de plazas MIR global, que ha sido del 4,5% este año. Los pediatras han mostrado su desacuerdo con esta oferta, pues de esta forma no se garantiza el recambio generacional para los profesionales que se van a jubilar los próximos años.
Los pediatras también proponen medidas encaminadas a que los estudiantes de Medicina y residentes de Pediatría conozcan la AP, como aumentar de forma obligatoria la rotación de los residentes de Pediatría por AP de seis meses a un año, así como incentivar y promover las rotaciones de todos los estudiantes de Medicina en estas consultas.
Asimismo, ambas sociedades científicas apuestan por incrementar la visibilidad, creando la figura del Coordinador de Pediatría, con pediatras de AP que colaborarían con las gerencias en la organización de la asistencia infantil. También, incrementar la presencia de pediatras de Primaria como profesores de universidad.
En definitiva, los presidentes de las dos sociedades científicas han trasladado a la ministra la necesidad de recuperar la pediatría de Atención Primaria y hacerla más atractiva, lo que redundará en la buena salud de los niños y niñas en nuestro país.
1Gorrotxategi Gorrotxategi P, García Vera C, Graffigna Lojendio A, Sánchez Pina C, Palomino Urda N, Rodríguez Fernández-Oliva CR, et al. Situación de la Pediatría de Atención Primaria en España en 2018. Rev Pediatr Aten Primaria. 2018;20:e89-e104. Disponible en: https://pap.es/articulo/12713/situacion-de-la-pediatria-de-atencion-primaria-en-espana-en-2018
#PaintGold conciencia sobre el cáncer infantil y consigue que la sociedad se pinte de dorado en apoyo a los niños con cáncer
Septiembre es el mes de sensibilización del cáncer infantil y el lazo dorado, su símbolo
- Aunque el cáncer infantil es la primera causa de muerte por enfermedad de 1 a 14 años, apenas supone un 2% del cáncer de adultos, lo que provoca que todavía exista mucho desconocimiento sobre esta enfermedad.
- Esta iniciativa se engloba dentro de la campaña mundial ‘¡Enciende la Esperanza!’, surgida desde la Childhood Cancer International y fomentada en España por la Federación Española de Padres de Niños con Cáncer, donde ha sido un éxito.
Madrid, 28 de septiembre de 2018.- #PaintGold es la iniciativa que la Federación Española de Padres de Niños con Cáncer junto con sus 21 asociaciones miembro ha impulsado en nuestro país para concienciar a la sociedad sobre la problemática del cáncer infantil y así visibilizar a los menores que padecen esta enfermedad. La iniciativa se engloba dentro de la campaña mundial, #EnciendeLaEsperanza, surgida desde la Childhood Cancer International, la cual sitúa septiembre como mes de sensibilización del cáncer infantil.
Y es que, a pesar de ser la primera causa de muerte por enfermedad en niños de 1 a 14 años y la segunda causa de muerte en infancia y adolescencia, apenas supone un 2% del cáncer de adultos, lo que provoca que todavía exista mucho desconocimiento por parte de la sociedad, al no ser del todo consciente de su incidencia e importancia.
Tanto es así, que el color de su lazo tampoco se reconoce con facilidad. El lazo dorado es el símbolo que representa a los pacientes de cáncer más jóvenes de todo el mundo, para honrar su valentía y resistencia, representando el color de la esperanza. Este símbolo común pretende construir una imagen conjunta de esta problemática, fortaleciendo así su visibilidad e incidencia social.
Algo que resulta necesario si se tiene en cuenta que el desconocimiento de esta enfermedad también afecta al desarrollo de nuevos tratamientos y medicamentos, los cuales no están progresando “con la suficiente rapidez”, según exponen desde la plataforma Unite2Cure. De hecho, frente a los más de 50 nuevos medicamentos para adultos aprobados en Europa en los últimos 10 años, sólo se han aprobado dos para cáncer infantil.
Para hacer frente a esta situación, es necesario concienciar sobre esta problemática a través de iniciativas de sensibilización que informen e impliquen a la sociedad. De ahí que, cada septiembre, se realice una campaña mundial que consiste en solicitarle a las instituciones, edificios y monumentos que se iluminen y cuelguen lazos dorados para visibilizar esta enfermedad, en la que participan todas las organizaciones que conforman la Childhood Cancer International y que en nuestro país es impulsada desde niños con cáncer.
Como novedad de este año, y para resolver la confusión que ha surgido con respecto al color de su lazo, la Federación ha lanzado la campaña #PaintGold. Una iniciativa que invita a pintarse dos rayas doradas en la cara o ponerse un tatuaje del lazo dorado –el cual puede adquirirse a través de la página web de niños con cáncer– hacerse una fotografía y subirla a las redes bajo el hashtag #PaintGold y #EnciendeLaEsperanza y mencionando los perfiles de niños con cáncer (Facebook y Twitter: @cancerinfantil; Instagram: @ninosconcancer). Además, niños con cáncer ha creado su propio marco y efecto en la red social Facebook para favorecer la participación de los usuarios y conseguir una mayor implicación. Una campaña que ha sido todo un éxito puesto que, sólo en la última semana #PaintGold ha conseguido un alcance de 1.821.939 impactos en las redes sociales.
Cada 3 minutos un niño es diagnosticado de cáncer en algún lugar del mundo. Se estima que unos 250.000 menores son diagnosticados con una de las 16 formas de cáncer infantil, que son diferentes de los cánceres de adultos. Varios tipos de cáncer infantil son ahora curables; sin embargo, en los países en desarrollo, tan sólo 2 de cada 10 menores sobreviven como resultado de la falta de acceso a medicamentos y tratamientos esenciales. Aunque en los países desarrollados 8 de cada 10 menores habrá sobrevivido a su cáncer después de 5 años o más, las investigaciones demuestran que dos tercios experimentarán los efectos secundarios de su tratamiento, y una cuarta parte de los supervivientes tendrán que hacer frente a consecuencias que ponen en riesgo su salud y su vida debido a su tratamiento contra el cáncer infantil.
Más del 90% de los pediatras recomiendan papillas de cereales
- Entre las principales razones para recomendarlas se encuentran que: favorecen el desarrollo y crecimiento, que se presentan como un buen primer alimento semisólido y no lácteo, y que aportan energía al bebé.
- Los datos son resultado del «I Estudio sobre hábitos de consumo de cereales infantiles en España» realizado por cereales Blevit para conocer la opinión de los pediatras y los hábitos de consumo sobre las papillas de cereales infantiles.
- El estudio también pone de relieve que los cereales son la primera opción para aquellas madres con bebés de más de 6 meses.
Efectividad clínica y coste de incluir aditivos emolientes en el baño en el manejo del eccema en niños / Asociación entre la introducción temprana de la alimentación complementaria y el sueño en los niños
Los emolientes actúan proporcionando una barrera sobre la piel, disminuyendo la pérdida de humedad y protegiendo contra los irritantes. Se pueden aplicar directamente sobre la piel, como jabones sustitutivos o aditivos añadidos al agua de baño, con el fin de dejar una capa de aceite sobre la piel.
Aunque hay evidencia de la eficacia de los emolientes que se aplican directamente y un consenso clínico extendido acerca de los jabones sustitutivos, hay menos acuerdo acerca del beneficio potencial adicional de los aditivos del baño, y muy poca evidencia sobre su efectividad. Sin embargo, los aditivos del baño se prescriben ampliamente, con un coste de más de 23 millones de libras anualmente en Inglaterra.
El objetivo de este estudio era determinar la efectividad clínica y el coste de incluir aditivos emolientes en el baño en el manejo del eccema en niños.
Métodos
Ensayo pragmático, multicéntrico, aleatorizado y abierto, con 2 grupos paralelos asignados en una ratio de 1:1, en el que se comparan los aditivos emolientes del baño añadidos al cuidado estándar con el cuidado estándar solo.
Se eligió un diseño pragmático por adecuarse más a las condiciones de vida real que a las ideales o experimentales. No fue posible hacer un placebo convincente como aditivo del baño, por lo que los participantes no eran «ciegos» al tratamiento asignado.
Los niños elegidos para el ensayo tenían entre 1 y 11 años de edad y cumplían los criterios diagnósticos de dermatitis atópica. Se excluyeron los niños con un eccema muy benigno o inactivo en los últimos 12 meses, definido como una puntuación de ≤5 en la escala de gravedad del eccema de Nottingham (de 3 a 15 puntos, en que 3-8 es benigno, 9-11 moderado y 12-15 grave). También se excluyeron los niños que solían bañarse menos de 1 vez por semana o cuyos cuidadores no aceptaron la aleatorización.
Los participantes se reclutaron desde 96 consultas generales en Gales y en el oeste y sur de Inglaterra, en cuyas historias clínicas figuraba el diagnóstico de eccema para el que habían necesitado tratamiento en los últimos 12 meses. Un investigador telefoneaba a los padres para informarles y confirmar la probabilidad de elegir a los niños, así como para concertar una cita de referencia. En esa cita se daba el consentimiento informado y se completaban los cuestionarios basales. El resto de los cuestionarios se cumplimentaron online o por correo.
A los participantes en el grupo de intervención, su médico general les prescribía aditivos del baño, y se les pedía que los usaran regularmente durante 12 meses. Al grupo control no se les prescribía aditivos del baño y se les pedía que no los usaran durante 12 meses.
A ambos grupos se les daban consejos estandarizados por escrito de cómo lavarse y se les aconsejaba que continuaran con su manejo habitual del eccema, incluidos los emolientes sobre la piel y el corticoide tópico cuando se requirieran. La atención clínica continua no cambió.
Los padres medían semanalmente la intensidad del eccema (patient oriented eczema measure [POEM]) durante 16 semanas. Se incluían 7 preguntas, cuyas respuestas se puntuaban de 7 a 28, en que 0-2 era limpio a casi limpio, 3-7 leve, 8-16 moderado y 17-28 intenso. La diferencia mínima clínicamente importante de POEM era de 3 puntos.
El POEM era la única medida de la intensidad del eccema por parte de los pacientes que mostraba validez y reproducibilidad. También se midió la gravedad del eccema mediante el POEM cada 4 semanas desde el inicio hasta la semana 52, la calidad de vida relacionada con la enfermedad a las 16 semanas y al año. Se valoró el impacto familiar, el número de exacerbaciones que requirieron consulta, el tipo de tratamiento pautado, la adherencia a la asignación al tratamiento y los efectos adversos, como el rascado, el enrojecimiento o las caídas en el baño.
El tamaño muestral estimado para obtener una diferencia en la puntuación POEM >3 fue de 338 pacientes. Para cubrir las pérdidas estimadas del 20%, la muestra se aumentó a 423 pacientes.
Los participantes se incluyeron en el estudio entre diciembre de 2014 y mayo de 2016. Se enviaron invitaciones a los padres de 12.504 niños y se recibieron 1.451 respuestas; de éstos, 920 estaban interesados en participar en el estudio, 662 tenía criterios elegibilidad y 482 entraron en el ensayo (264 en el grupo intervención y 218 en el grupo control).
El 31% (124/397) de los participantes se bañaban menos de 3 veces a la semana, el 33% (130/397) 3-4 veces, y el 36% (143/397) ≥5 veces.
La línea de base del POEM fue de 9,5 (desviación estándar [DE]= 5,7) en el grupo de aditivos del baño y 10,1 (DE= 5,8) en el grupo de no aditivos. La puntuación POEM basal fue de 9,5 (DE= 5,7) en el grupo con aditivos del baño y 10,1 (DE= 5,8) en el grupo control.
La media de la puntuación POEM en el periodo de 16 semanas era de 7,5 (DE= 6) en el grupo de aditivos del baño y de 8,4 (DE= 6) en el grupo de no aditivos. No se encontraron diferencias estadísticamente significativas en la puntuación POEM semanalmente entre los 2 grupos, ni tampoco en el impacto familiar, la calidad de vida percibida, el número de exacerbaciones, y el tipo y la cantidad de corticoide tópico o inhibidores de calcineurina tópicos prescritos en un año.
Cuando se consideró la frecuenta de los baños, se encontró un pequeño beneficio clínicamente significativo al añadir emolientes en los niños que se bañan ≥5 veces por semana con eccema de grado leve. En estos casos el resultado del POEM era de 2,7 puntos más (intervalo de confianza: 0,63-3,91) en el grupo de no aditivos.
Los efectos adversos fueron similares en ambos grupos.
Según los resultados del estudio, el hecho de añadir emolientes en el baño no se puede considerar una intervención coste-efectiva. Sólo parece ayudar algo en casos de eccemas leves y en los niños que se bañan con más frecuencia (≥5 veces por semana).
Lo que aporta este estudio
El eccema en niños, en especial en los casos moderados-graves, es causa de gran incomodidad para el paciente y su familia. El tratamiento fundamental continúa siendo la aplicación de emolientes. Sin embargo, sigue siendo objeto de controversia cuál es la frecuencia adecuada de baños en estos niños, así como el régimen de emolientes más eficaz. Con este estudio se muestra que la adición de emolientes al baño tiene sólo un beneficio relativo, y únicamente son efectivos si se emplean con una frecuencia de baño diaria o casi diaria.
M.J. Galiano Segovia
Pediatra. CS María Montessori. Leganés (Madrid)
Perkin MR, Bahnson HT, Logan K, Marrs T, Radulovic S, Craven J, et al.
JAMA Pediatrics. 2018; e180739 [doi: 10.1001/jamapediatrics.2018.0739]
Los autores comienzan su trabajo recordando que en el Reino Unido –al igual que ocurre en España– las autoridades sanitarias recomiendan mantener la lactancia materna exclusiva en los 6 primeros meses. Sin embargo, el 75% de las madres británicas habían introducido alimentos distintos de la leche (solids; alimentación complementaria [AC]) a los 5 meses. Aproximadamente, una cuarta parte de ellas atribuía la causa de ello a los despertares nocturnos del niño. Al mismo tiempo, el Departamento de Salud recomienda introducir estos alimentos cuando el niño esté preparado, recordando que no siempre que un lactante se despierta por la noche es señal de que tenga hambre o de que haya que introducir la AC. En caso de que hubiera que introducir algún complemento, se recomienda realizar diferentes tomas de leche. Por otra parte, existe la creencia común de que introducir la AC antes ayuda a los niños a dormir mejor. Aunque las recomendaciones de las autoridades no van en ese sentido.
El estudio EAT (Enquiring About Tolerance), patrocinado por la Food Standards Agency y el Medical Research Council, se llevó a cabo entre enero de 2008 y agosto de 2015. En dicho estudio participaron 1.303 lactantes amamantados que fueron aleatorizados en 2 grupos. Uno de ellos seguía las recomendaciones habituales (lactancia materna exclusiva hasta el sexto mes), mientras que en el otro se pedía a las madres que, al tiempo que mantenían la lactancia, incluyeran otros alimentos a partir del tercer mes. Los padres cumplimentaban un cuestionario online cada mes durante el primer año, y luego cada 3 meses hasta los 3 años. En el cuestionario se registraba la frecuencia de consumo de alimentos, así como la frecuencia y la duración de las tomas y otros aspectos relacionados con el sueño de los bebés (valorado mediante el Brief Infant Sleep Questionnaire, validado también en español). Simultáneamente, se evaluaba la calidad de vida de la madre mediante un cuestionario validado de la Organización Mundial de la Salud (Quality of Life-BREF Instrument).
De los 1.303 lactantes seleccionados, 1.225 (94%) fueron seguidos hasta el final del estudio, 608 en el grupo de consejos habituales y 607 en el de introducción precoz de la AC.
El hallazgo principal fue que los niños en que se introdujo antes la AC dormían más tiempo y se despertaban menos veces que los que recibían sólo lactancia materna. La diferencia era mayor a los 6 meses: una media de 16,6 minutos más de sueño por noche (2 h a la semana) y una disminución en los despertares nocturnos (del 9%). En la respuesta sobre la calidad del sueño, los padres del grupo control señalaron una mayor incidencia de problemas leves, pero también graves (Odds ratio= 1,8; intervalo de confianza del 95%: 1,22-2,61). Había una relación directa entre la calidad de vida de las madres y el sueño de sus hijos.
En la discusión, los autores señalan que, a la luz de estos resultados, debería revisarse la consideración «oficial» de que la introducción de la AC antes de los 6 meses no se asocia a un mejor sueño del lactante.
Lo que aporta este estudio
En la alimentación infantil la mayoría de las recomendaciones están basadas en la tradición y en las opiniones de expertos. Es difícil realizar estudios controlados en los niños más pequeños. Por esta razón, son bienvenidos los estudios como el EAT, encaminados a conocer las mejores estrategias para la prevención de las alergias alimentarias. Los resultados publicados en este artículo proceden de un subanálisis del estudio y, aun con las limitaciones de cumplimentación de las recomendaciones a las que se enfrentaron los investigadores, proporcionan una información valiosa, aunque debe ser contrastada con seguimientos a largo plazo y en otras cohortes. Mientras tanto, la recomendación de mantener la lactancia materna exclusiva, si es posible, durante los primeros 6 meses debe seguir siendo un objetivo para todos los profesionales de la salud al cuidado de los niños.
J.M. Moreno Villares
Director del Departamento de Pediatría. Clínica Universidad de Navarra
Dificultad respiratoria y estridor en un lactante de 1 mes por un quiste sacular laríngeo: no todo es laringomalacia
Hidrosálpinx en una niña prepuberal: un caso excepcional en la edad pediátrica
Luxación congénita de rótula. Diagnóstico en un adolescente sano
La luxación congénita de rótula es una entidad clínica excepcional, en la que la rótula se encuentra luxada de forma permanente y no puede reducirse de forma manual. Se suele manifestar al nacimiento, aunque en algunos casos el diagnóstico puede retrasarse hasta la adolescencia o la edad adulta. El diagnóstico temprano permite la corrección quirúrgica con el fin de evitar las secuelas tardías, incluidos los cambios degenerativos prematuros de la rodilla. Se presenta un caso de luxación congénita de la rótula en un adolescente de 12 años de edad, sano y jugador de fútbol.
Reacción adversa cutánea asociada al empleo de ketamina intravenosa en urgencias pediátricas
Bibliometría e indicadores de actividad científica (X). Indicadores cienciométricos en Scimago Journal and Country Rank. Análisis de la categoría temática «Pediatrics, Perinatology and Child Health»
En este artículo se describe el portal Scimago Journal and Country Rank, creado por el grupo de investigación español Scimago, que calcula una serie de indicadores métricos de impacto obtenidos a partir del análisis de las revistas indexadas en la base de datos Scopus. Se describen las cuatro posibles opciones de consulta, tanto el análisis específico de una revista de forma individual como a través de la comparación de revistas (Journal Ranks), la clasificación de los países evaluada según su producción científica (Country Ranks), así como una nueva herramienta de visualización de la información (Viz Tools). Los resultados obtenidos utilizando como ejemplo el análisis de la revista Acta Pediátrica Española proporcionan, junto con la información bibliográfica de la revista, las métricas Scimago Journal Rank (SJR), el índice H, los documentos, las referencias, las citas, las citas por documento y el país, todo ello evaluado anualmente para el periodo 1999-2016.
Sobrepeso y obesidad en adolescentes adoptados internacionalmente
Psicoprofilaxis quirúrgica pediátrica: experiencia inicial en un centro privado
Derivaciones para la realización de ecografías en pediatría de atención primaria: utilidad de una guía de indicaciones clínicas
Los trastornos del sueño en la infancia y adolescencia / Heridas producidas por el uso de patinetes eléctricos
Eur J Pediatr. 2018; 177: 641-648.
Departamento de Pediatría. Clínica Universidad de Navarra. Madrid
Bandzar S, Funsch DG, Hermansen R, Gupta S, Bandzar A
Pediatrics. 2018; 14: e20171253.
Síndrome celulitis-adenitis por «Streptococcus agalactiae» en gemelos
La sepsis tardía por Streptococcus agalactiae, o Streptococcus del grupo B (SGB), es una entidad que aparece entre los 7 días y 3 meses de edad y que suele manifestarse como bacteriemia/sepsis sin foco; no obstante, puede aparecer a modo de infección local, como en el caso del síndrome celulitis-adenitis. Se describen 2 casos clínicos en hermanos gemelos con aparición de sepsis tardía por SGB acompañado de síndrome celulitis-adenitis con un intervalo de separación de 3 semanas.
Miositis aguda benigna de la infancia secundaria a una infección por el virus influenza A subtipo H1N1
Manejo de la pancreatitis aguda grave en niños. Serie de 3 casos
Lumbalgia en un caso de púrpura de Schönlein-Henoch: de hallazgo incidental a complicación infrecuente
Bibliometría e indicadores de actividad científica (IX). Indicadores cienciométricos en Scopus. Análisis de las publicaciones sobre pediatría. Función «analyze search results» y «citation overview»
En este artículo se exponen las posibilidades que ofrece la base de datos bibliográfica Scopus para el cálculo de indicadores cienciométricos mediante un análisis de las publicaciones cuya temática es la pediatría. Se analizan las distintas posibilidades de búsqueda por documentos, autor y filiación, búsqueda avanzada y búsqueda por revista, así como la visualización de los registros recuperados. Se exponen las principales herramientas para el análisis de los resultados, entre las que destaca la función analyze search results, de especial interés para el cálculo de los indicadores de productividad, y la función citation overview, necesaria para el cálculo de los indicadores de citación. Por último, se describen brevemente las métricas que utiliza Scopus usando como ejemplo la revista Acta Pediátrica Española.
Meningitis y responsabilidad profesional médica en pediatría: ¿en qué podemos mejorar?
Actualización en fórmulas infantiles basadas en leche de vaca
La leche humana es el alimento recomendado para los lactantes en los primeros 6 meses de vida de manera exclusiva y hasta los 2 años, junto con la alimentación complementaria. En los casos en que ésta no sea posible, las fórmulas infantiles ofrecen una alternativa para la alimentación de los lactantes. Dichas fórmulas toman como modelo la leche materna, por lo que han ido incorporando cambios en su composición, como una disminución del contenido proteico o la adición de componentes bioactivos, como oligosacáridos o membranas de glóbulos lipídicos de la leche, que intentan disminuir las diferencias entre estas fórmulas y la leche humana.