Sr. Director:
La leishmaniasis es una zoonosis causada por distintas especies del parásito Leishmania. En función de la especie del parásito y de la respuesta inmunitaria del individuo, da lugar a distintas formas clínicas: leishmaniasis cutánea localizada o difusa (L. major, L. tropica, L. mexicana, L. braziliensis), leishmaniasis mucocutánea (L. braziliensis) o leishmaniasis visceral (L. infantum en la cuenca Mediterránea, L. donovani)1. La forma cutánea es la forma clínica más frecuente en la edad pediátrica y con una evolución habitualmente benigna; no así la forma visceral, que puede presentar una mortalidad de hasta el 80% sin tratamiento1,2. En la literatura revisada la presentación de una forma cutánea y visceral en un mismo paciente inmunocompetente es infrecuente.
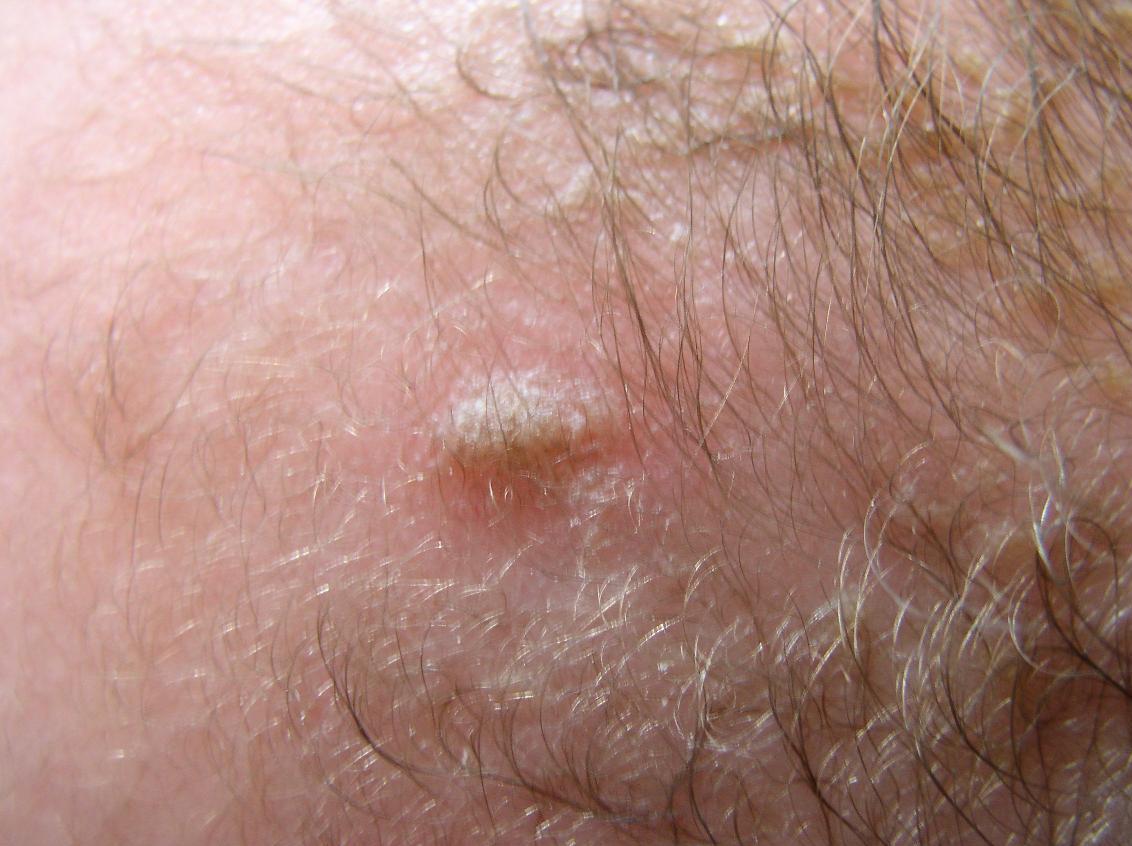 Presentamos el caso de una lactante sana, de 11 meses de edad, con una forma visceral de leishmaniasis, diagnosticada a raíz de una lesión cutánea que había pasado desapercibida. Acudió a nuestra consulta por la presencia de fiebre de 4 días de evolución, con decaimiento y rechazo parcial de la alimentación, sin otra sintomatología. En la exploración física presentaba palidez cutaneomucosa, hepatoesplenomegalia y una lesión papular eccematosa de 6-7 mm de diámetro en el cuero cabelludo, que los padres estaban tratando como dermatitis seborreica desde hacía 4-5 meses (figura 1). El hemograma mostró la presencia de leucopenia con neutropenia, anemia y trombopenia, sin observarse formas blásticas. La proteína C reactiva se encontraba elevada, con un valor de 186 mg/L, y el resto de la bioquímica era normal. Los resultados de la serología para el virus de Epstein-Barr, citomegalovirus y parvovirus B19 fueron negativos, y ante la sospecha clínica de leishmaniasis visceral se solicitó un frotis periférico para Leishmania. En sangre periférica no se observaban formas compatibles con el parásito, por lo que se decidió biopsiar la lesión inespecífica del cuero cabelludo y realizar un aspirado de médula ósea. Se inició tratamiento antibiótico de amplio espectro y con anfotericina B liposomal. La biopsia cutánea mostró abundantes formas de Leishmania en células mioepiteliales (figura 2), lo que confirmó el diagnóstico de leishmaniasis visceral y, probablemente, la lesión cutánea era el punto de inoculación. Se revisó la muestra de sangre periférica y se halló alguna forma aislada compatible con Leishmania; el aspirado medular no mostraba de forma clara la presencia de parásitos. Se completó el tratamiento con anfotericina B liposomal, 4 mg/kg/día en 5 dosis, y la sexta dosis administrada al décimo día. La evolución clínica y analítica de la paciente fue favorable. Durante el seguimiento de 18 meses la paciente se ha mantenido asintomática sin presentar ninguna recaída.
Presentamos el caso de una lactante sana, de 11 meses de edad, con una forma visceral de leishmaniasis, diagnosticada a raíz de una lesión cutánea que había pasado desapercibida. Acudió a nuestra consulta por la presencia de fiebre de 4 días de evolución, con decaimiento y rechazo parcial de la alimentación, sin otra sintomatología. En la exploración física presentaba palidez cutaneomucosa, hepatoesplenomegalia y una lesión papular eccematosa de 6-7 mm de diámetro en el cuero cabelludo, que los padres estaban tratando como dermatitis seborreica desde hacía 4-5 meses (figura 1). El hemograma mostró la presencia de leucopenia con neutropenia, anemia y trombopenia, sin observarse formas blásticas. La proteína C reactiva se encontraba elevada, con un valor de 186 mg/L, y el resto de la bioquímica era normal. Los resultados de la serología para el virus de Epstein-Barr, citomegalovirus y parvovirus B19 fueron negativos, y ante la sospecha clínica de leishmaniasis visceral se solicitó un frotis periférico para Leishmania. En sangre periférica no se observaban formas compatibles con el parásito, por lo que se decidió biopsiar la lesión inespecífica del cuero cabelludo y realizar un aspirado de médula ósea. Se inició tratamiento antibiótico de amplio espectro y con anfotericina B liposomal. La biopsia cutánea mostró abundantes formas de Leishmania en células mioepiteliales (figura 2), lo que confirmó el diagnóstico de leishmaniasis visceral y, probablemente, la lesión cutánea era el punto de inoculación. Se revisó la muestra de sangre periférica y se halló alguna forma aislada compatible con Leishmania; el aspirado medular no mostraba de forma clara la presencia de parásitos. Se completó el tratamiento con anfotericina B liposomal, 4 mg/kg/día en 5 dosis, y la sexta dosis administrada al décimo día. La evolución clínica y analítica de la paciente fue favorable. Durante el seguimiento de 18 meses la paciente se ha mantenido asintomática sin presentar ninguna recaída. Los mecanismos de inmunidad celular determinan la resistencia o susceptibilidad a la infección por Leishmania. La activación de las células T helper (Th) desempeña un papel importante en la respuesta inmunitaria frente al parásito, tal como se ha observado en el modelo murino de infección con L. major, L. braziliensis y L. infantum. Se han establecido 2 tipos de respuesta según se expresen las subpoblaciones Th1 o Th2. La resistencia a la infección está mediada por la expansión de los linfocitos Th1 que producen interferón gamma (IFN-γ) e interleucina 12 (IL-12); estos mediadores activan la destrucción de los macrófagos parasitados y, por tanto, de las Leishmania, lo que provoca la curación de la lesión. Por el contrario, la susceptibilidad a la infección se relaciona con la expansión de las células Th2 productoras de citocinas que inhiben la respuesta celular (IL-4, IL-5, IL-10)1,3. Los pacientes con leishmaniasis cutánea difusa o leishmaniasis visceral activa muestran una mínima o nula respuesta inmunitaria celular específica contra Leishmania, aunque estas respuestas se recuperan tras un tratamiento adecuado.
Los mecanismos de inmunidad celular determinan la resistencia o susceptibilidad a la infección por Leishmania. La activación de las células T helper (Th) desempeña un papel importante en la respuesta inmunitaria frente al parásito, tal como se ha observado en el modelo murino de infección con L. major, L. braziliensis y L. infantum. Se han establecido 2 tipos de respuesta según se expresen las subpoblaciones Th1 o Th2. La resistencia a la infección está mediada por la expansión de los linfocitos Th1 que producen interferón gamma (IFN-γ) e interleucina 12 (IL-12); estos mediadores activan la destrucción de los macrófagos parasitados y, por tanto, de las Leishmania, lo que provoca la curación de la lesión. Por el contrario, la susceptibilidad a la infección se relaciona con la expansión de las células Th2 productoras de citocinas que inhiben la respuesta celular (IL-4, IL-5, IL-10)1,3. Los pacientes con leishmaniasis cutánea difusa o leishmaniasis visceral activa muestran una mínima o nula respuesta inmunitaria celular específica contra Leishmania, aunque estas respuestas se recuperan tras un tratamiento adecuado.Hemos encontrado en la literatura casos similares en pacientes infectados por el virus de la inmunodeficiencia humana y trasplantados, en los que la inmunosupresión celular explicaría esta respuesta4. Es menos frecuente que ocurra en lactantes inmunocompetentes, aunque también se ha descrito algún caso como el nuestro2, en que la inmadurez de la respuesta inmune celular a esa edad podría ser la causa de esta forma de presentación atípica.
Idealmente, los casos de leishmaniasis visceral deberían ser confirmados mediante visualización directa o cultivo del parásito en médula ósea o aspirado esplénico, pero se trata de métodos dolorosos y a veces con insuficiente sensibilidad. Actualmente, el desarrollo de técnicas diagnósticas más sensibles, como los test para detectar antígenos de Leishmania y, sobre todo, la búsqueda de ADN mediante reacción en cadena de la polimerasa en sangre periférica5,6 y médula ósea (con una sensibilidad que llega a ser del 100% en el caso de la médula ósea) nos pueden permitir llegar al diagnóstico de una forma más rápida y menos agresiva.
En resumen, la demostración de Leishmania en una lesión cutánea puede ser la clave en el diagnóstico de una leishmaniasis visceral en un lactante sano.
Bibliografía
1. Liese J, Schleicher U, Bogdan C. The innate immune response against Leishmania parasites. Immunobiology. 2008; 213: 377-387.
2. Landmann E, Bogdan C, Donhauser N, Artlich A, Staude B, Gortner L. Leishmaniose mit kutaner und viszeraler Beteiligung bei einem 13 Monate alten Jungen. Klin Pädiatr. 2000; 212: 266.
3. Bogdan C, Röllinghoff M. The immune response to Leishmania: mechanisms of parasite control and evasion. Int J Parasitol. 1998; 28: 121-134.
4. Pourahmad M, Hooshmand F, Rahiminejad M. Cutaneous leishmaniasis associated with visceral leishmaniasis in a case of acquired immunodeficiency syndrome (AIDS). Int J Dermatol. 2009; 48: 59-61.
5. Cruz I, Chicharro C, Nieto J, Bailo B, Cañavate C, Figueras MC, et al. Comparison of new diagnostic tools for management of pediatric Mediterranean visceral leishmaniasis. J Clin Microbiol. 2006; 44: 2.343-2.347.
6. Cascio A, Calattini S, Colomba C, Scalamogna C, Galazzi M, Pizzuto M, et al. Polymerase chain reaction in the diagnosis and prognosis of Mediterranean visceral leishmaniasis in immunocompetent children. Pediatrics. 2002; 109: 1-5.














