Sr. Director:
El síndrome de shock tóxico estafilocócico (SSTE) se define como una enfermedad aguda y grave, secundaria a la acción de toxinas producidas por algunas cepas de Staphylococcus aureus1-3. Se presenta un caso de SSTE de evolución atípica como manifestación inicial de una osteomielitis.
Niña de 8 años de edad, que acude a urgencias por presentar fiebre de 38 ºC, de 12 horas de evolución, asociada a escalofríos, cefalea, dolor abdominal y vómitos. En la exploración física presenta un regular estado general, palidez mucocutánea, taquicardia leve con presión arterial normal, signos meníngeos positivos e inyección conjuntival bilateral no supurativa, así como una herida en proceso de cicatrización en el segundo dedo del pie derecho. En el resto de la exploración no se detectan alteraciones.
En las pruebas complementarias destacan los siguientes parámetros: 10.900 leucocitos (99,5% neutrófilos), proteína C reactiva (PCR) 21 mg/L y procalcitonina normal (<0,2 ng/mL). La punción lumbar resultó normal. Se decidió el ingreso de la paciente para su observación con tratamiento sintomático. Durante las primeras 24 horas persistieron el regular estado general, la fiebre y la taquicardia. A las 36 horas desarrolló un exantema eritematoso de inicio en el tronco, que se generalizó hasta convertirse en eritrodermia. En la analítica de control destacaban los siguientes resultados: 18.500 leucocitos (91,9% neutrófilos), PCR 221 mg/L, GOT 98 UI/L, GPT 125 UI/L y bilirrubina total 2,6 mg/dL. Doce horas después presentó una hipotensión arterial, con valores inferiores al percentil 5 para la edad y la talla. Ante la sospecha de SSTE, se inició antibioterapia empírica intravenosa con cloxacilina 100 mg/kg/día y clindamicina 30 mg/kg/día. En el hemocultivo crecieron cocos Gram positivo en racimo. Tras 24 horas de tratamiento presentó una mejoría significativa del estado general, con desaparición de la fiebre y normalización de las constantes hemodinámicas. Al quinto día de ingreso inició una descamación en los pulpejos de las manos y los pies, y presentó dolor en el tobillo izquierdo con impotencia funcional, no referido hasta entonces. Se realizó una ecografía articular, en la que destacaba una pequeña colección en la articulación proximal del cuarto metatarsiano.
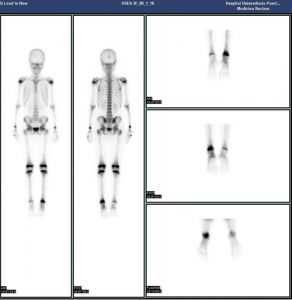
Se realizó una gammagrafía ósea, que confirmó la presencia de una osteomielitis en el tobillo izquierdo (figura 1). En el hemocultivo y el exudado nasal se aislaron colonias de S. aureus sensible a meticilina. La determinación de toxina del síndrome de shock tóxico (TSST-1) fue positiva. El estudio del gen de la leucocidina de Panton-Valentine (LPV) fue negativo. La evolución del caso clínico fue satisfactoria tras completar 6 semanas de antibioterapia oral con cefadroxilo.
El SSTE es una enfermedad muy rara en pediatría (con una incidencia de 0,5 casos por 100.000 habitantes)1-3. Se suele presentar de forma aguda y se considera la forma más grave de infección por S. aureus1. A pesar de ello, la mortalidad en niños es baja (un 3-7% de los casos)1-3. La sinusitis, la neumonía y las infecciones cutáneas o de herida quirúrgica constituyen el origen más frecuente1-3. Aunque cualquier foco de infección por S. aureus puede ocasionar este síndrome, son muy pocos los casos descritos en la bibliografía de SSTE asociado a osteomielitis4-6.
Las cepas de S. aureus causantes del SSTE son productoras de toxinas, fundamentalmente de enterotoxinas A, B y C y TSST-11-3,7,8. La LPV suele ocasionar infecciones más agresivas, con una gran destrucción y necrosis tisular. Su producción se asocia a S. aureus resistente a meticilina adquirido en la comunidad, aunque también se ha descrito en S. aureus sensible a meticilina5,9.
Ninguna prueba de laboratorio confirma la enfermedad. Su diagnóstico se basa en los criterios clínicos y microbiológicos propuestos por los Centers for Disease Control and Prevention3. Esta paciente cumplía dichos criterios, por lo que se consideró un caso confirmado de SSTE. Sin embargo, llama la atención su evolución atípica, lenta y poco virulenta, que no precisó medidas de soporte vital en una unidad pediátrica de cuidados intensivos. Diferentes estudios sugieren que la TSST-1 se asocia a casos menos agresivos y con una mortalidad inferior que la LPV5,9. Hasta un 20% de individuos sanos están colonizados por S. aureus, lo que podría originar en ellos la presencia mantenida de anticuerpos frente a la TSST-110. Este hecho podría explicar la escasa agresividad de la enfermedad en esta paciente. Algunas publicaciones recientes mencionan la posibilidad de que aparezcan casos de SSTE como el aquí descrito, menos virulentos, que podrían pasar desapercibidos o confundirse con otras entidades. Es probable que la incidencia real del SSTE sea mayor que la descrita3.
El mejor conocimiento de la enfermedad en los últimos años ha supuesto una anticipación en el diagnóstico y el tratamiento, lo que podría explicar la disminución de su morbimortalidad3,4. A pesar de su escasa frecuencia, en cualquier niño con fiebre, eritrodermia e hipotensión debe plantearse el diagnóstico diferencial con el SSTE e iniciar el tratamiento de forma precoz1-3.
Bibliografía
- Chuang YY, Huang YC, Lin TY. Toxic shock syndrome in children: epidemiology, pathogenesis and management. Paediatr Drug. 2005; 7: 11-25.
- Nso Roca AP, Menéndez Suso JJ, Riesco Riesco S, Benito Gutié¬rrez M, Ruza Tarrío FJ. Toxic shock as an initial sign of acute lymphoblastic leukaemia. An Pediatr (Barc). 2008; 69: 589-591.
- Costa Orvay JA, Caritg Bosch J, Morillo Palomo A, Noguera Julián T, Esteban Torne E, Palomeque Rico A. Toxic shock syndrome: experience in a pediatric intensive care unit. An Pediatr (Barc). 2007; 66: 566-572.
- Rey M, Wölfel D, Scharf J, Zeilinger G, Plettl-Maar J. Toxic shock syndrome due to osteomyelitis. Klin Padiatr. 1991; 203: 178-183.
- Dohin B, Gillet Y, Kohler R, Lina G, Vandenesch F, Vanhems P, et al. Pediatric bone and joint infections caused by Panton-Valentine leukocidin-positive Staphylococcus aureus. Pediatr Infect Dis J. 2007; 26: 1.042-1.048.
- Jacobson RM, Baltimore R. Toxic shock syndrome associated with osteomyelitis in premenarcheal girl. Pediatr Infect Dis J. 1989; 8: 125-126.
- John CC, Niermann M, Sharon B, Peterson ML, Kranz DM, Schlie¬vert PM. Staphylococcal toxic shock syndrome erythroderma is associated with superantigenicity and hypersensitivity. Clin Infect Dis. 2009; 49: 1.893-1.896.
- Ferry T, Thomas D, Bouchut JC, Gerard L, Vasselon-Raina M, Dauwalder O, et al. Early diagnosis of staphylococcal toxic shock syndrome by detection of the TSST-1 Vbeta signature in peripheral blood of a 12-year-old boy. Pediatr Infect Dis J. 2008; 27: 274-277.
- Lo WT, Lin WJ, Tseng MH, et al. Risk factors and molecular analysis of Panton-Valentine leukocidin-positive methicillin-resistant Staphylococcus aureus colonization in healthy children. Pediatr Infect Dis J. 2008; 27: 713-718.
- Liu GY. Molecular pathogenesis of Staphylococcus aureus infection. Pediatr Res. 2009; 65: 71R-77R.














